
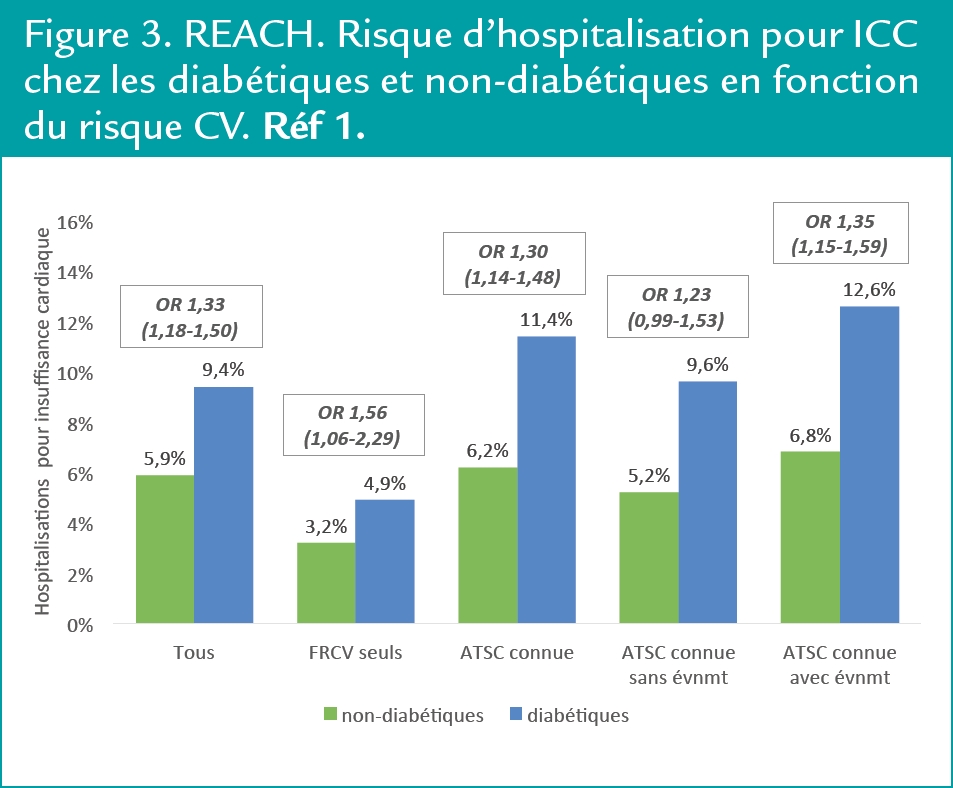
P. de Groote a rappelé que le lien entre diabète et insuffisance cardiaque congestive (ICC), est connu depuis longtemps. La prévalence des diabétiques est ≈ 20 à 40% dans les études sur l’ICC et ≈ 30% dans les registres. ICC systolique et diastolique cliniquement très proches ont une prévalence comparable mais l’entrée du diabétique dans la maladie se fait surtout sur le mode d’ICC diastolique (83% vs 17%). L’incidence de l’ICC est doublée chez les diabétiques, y compris pour les taux les plus bas d’HbA1 et augmente de 8% à chaque % d’HbA1c. L’lCC peut apparaître au stade d’intolérance au glucose ou de surcharge pondérale. L’insuffisance coronaire favorise, plus chez les diabétiques que chez les non-diabétiques, l’évolution vers l’ICC.(1) (Figure 3)
Il est possible que la cardiopathie du diabétique (plus hypertrophique que dilatée) ait du mal à s’adapter à l’insuffisance coronaire. Chez les diabétiques, le pronostic des ICC d’apparition récente reste longtemps moins péjoratif que celui des ICC plus anciennes. A l’inverse, le caractère récent du diabète au moment de l’apparition de l’ICC n’empêche pas une évolution péjorative inéluctable. En cas de myocardiopathie ischémique, le pronostic des diabétiques est meilleur que celui des non-diabétiques, peut-être parce qu’ils évoluent longtemps sur le mode de la dysfonction diastolique avec une moindre dilatation VG.
RÉFÉRENCE
1. Cavender MA, Steg PG, Smith SC, Jr., et al. Impact of Diabetes Mellitus on Hospitalization for Heart Failure, Cardiovascular Events, and Death: Outcomes at 4 Years From the Reduction of Atherothrombosis for Continued Health (REACH) Registry. Circulation 2015;132:923-31.
_______________________________________________________
–
Comme souligné par F. Bonnet, peu d’antidiabétiques ont apporté la preuve qu’ils réduisent le risque d’ICC chez les diabétiques. Le bénéfice de la metformine (plus contre-indiquée dans l’ICC pour le risque d’acidose lactique) sur le pronostic vital des diabétiques avec ICC a été démontré.
C’est à l’inverse un excès de risque d’apparition d’une ICC qui a été démontré avec les sulfamides,(1) mais ils n’auraient pas d’effet délétères lorsque l’ICC est déjà installée.
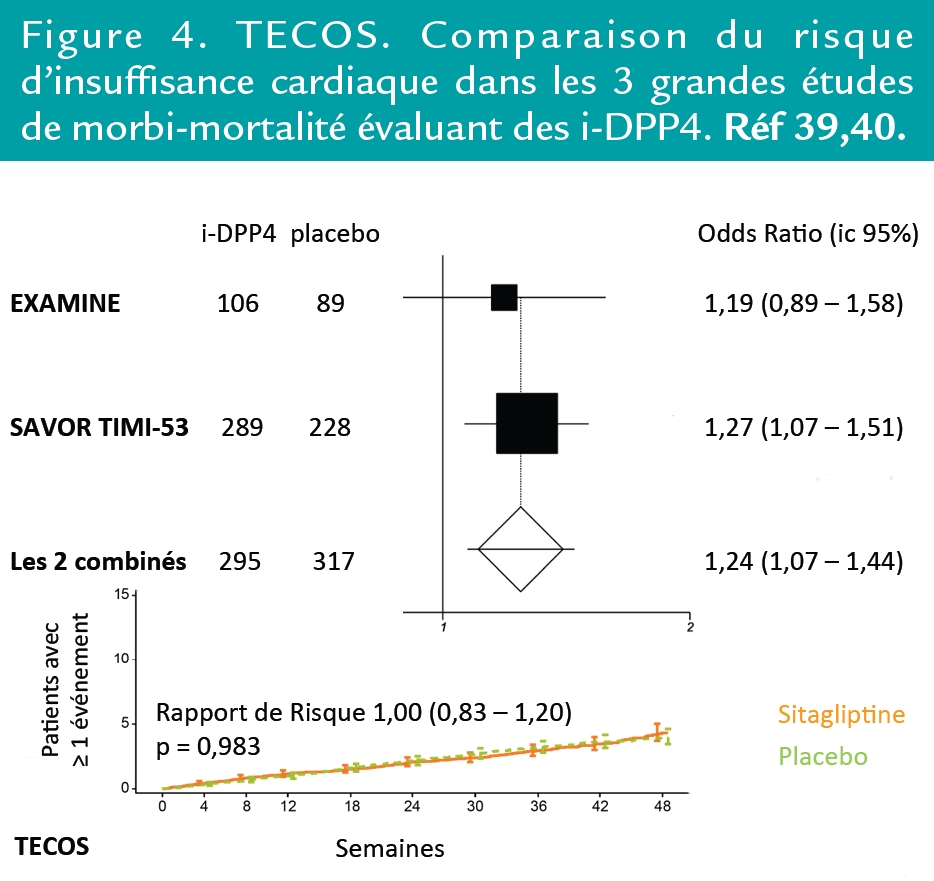
Avec les inhibiteurs de DPP-4, une méta-analyse, de 2014 concluait à un excès de risque d’ICC (HR 1,16 [1,01-1,33] ; p < 0,04)(2) mais l’excès de risque (sans surmortalité) observé dans SAVOR y pesait lourd alors qu’il n’a pas été retrouvée dans TECOS (Figure 4).(3,4)
Les données 2015 d’un registre italien (> 127 000 DT2) montraient une réduction significative de 30 à 36% du risque d’ICC.(5) Dans EXAMINE, chez des patients avec ICC connue, il n’y a pas eu, sous alogliptine, d’augmentation du risque d’hospitalisation pour ICC6(5) mais il y en a eu une sous sitagliptine dans une étude cas-témoins (recul de 1,4 ans).(7)
Il y a moins de données sur les agonistes du GLP-1 mais les auteurs d’une étude dans laquelle(12) insuffisants cardiaques stade III et IV ont reçu une perfusion I.V. d’un agoniste du GLP-1 pendant 5 semaines ont vu s’améliorer FEVG, test de marche et qualité de vie.(8)
Dans ELIXA (6 068 patients avec un syndrome coronaire aigu), il n’y a pas eu (recul 25 mois), de modification du risque d’hospitalisation chez des patients randomisés pour lixisenatide (vs placebo).(9)
Les données d’ORIGIN n’ont pas montré sous insuline, d’augmentation du risque d’hospitalisation pour ICC, ni aucune augmentation du risque d’événements CV.(10)
Une étude d’observation cas-témoins chez (7 620 diabétiques de type 2 avec ICC) n’a pas montré (recul de 1,4 ans), d’augmentation de la mortalité totale ni des hospitalisations pour ICC.
Les données favorables très récentes de l’étude EMPA REG qui évaluait l’empagliflozine, sont rappelées ci-après.
En conclusion, le bénéfice de la metformine comme l’excès de risque des sulfamides sont démontrés. La neutralité de l’insuline semble acquise. Il y a encore des incertitudes sur les antagonistes des récepteur DPP-4 et, faute de données suffisantes, sur les agonistes GLP-1.
RÉFÉRENCES
1. Varas-Lorenzo C, Margulis AV, Pladevall M, et al. The risk of heart failure associated with the use of noninsulin blood glucose-lowering drugs: systematic review and meta-analysis of published observational studies. BMC Cardiovasc Disord 2014;14:129.
2. Wu S, Hopper I, Skiba M, Krum H. Dipeptidyl peptidase-4 inhibitors and cardiovascular outcomes: meta-analysis of randomized clinical trials with 55,141 participants. Cardiovasc Ther 2014;32:147-58.
3. Scirica BM, Braunwald E, Raz I, et al. Heart failure, saxagliptin, and diabetes mellitus: observations from the SAVOR-TIMI 53 randomized trial. Circulation 2014;130:1579-88.
4. Green JB, Bethel MA, Armstrong PW, et al. Effect of Sitagliptin on Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2015;373:232-42.
5. Fadini GP, Avogaro A, Degli Esposti L, et al. Risk of hospitalization for heart failure in patients with type 2 diabetes newly treated with DPP-4 inhibitors or other oral glucose-lowering medications: a retrospective registry study on 127,555 patients from the Nationwide OsMed Health-DB Database. Eur Heart J 2015;36:2454-62.
6. Zannad F, Cannon CP, Cushman WC, et al. Heart failure and mortality outcomes in patients with type 2 diabetes taking alogliptin versus placebo in EXAMINE: a multicentre, randomised, double-blind trial. Lancet 2015;385:2067-76.
7. Weir DL, McAlister FA, Senthilselvan A, Minhas-Sandhu JK, Eurich DT. Sitagliptin use in patients with diabetes and heart failure: a population-based retrospective cohort study. JACC Heart Fail 2014;2:573-82.
8. Sokos GG, Nikolaidis LA, Mankad S, Elahi D, Shannon RP. Glucagon-like peptide-1 infusion improves left ventricular ejection fraction and functional status in patients with chronic heart failure. J Card Fail 2006;12:694-9.
9. Pfeffer MA, Claggett B, Diaz R, et al. Lixisenatide in Patients with Type 2 Diabetes and Acute Coronary Syndrome. N Engl J Med 2015;373:2247-57.
10. Investigators OT, Gerstein HC, Bosch J, et al. Basal insulin and cardiovascular and other outcomes in dysglycemia. N Engl J Med 2012;367:319-28.
_______________________________________________________
Pour M. Komajda, on évoque plus volontiers, chez les diabétiques, les complications cardiaques d’ordre coronaires que l’ICC qui est pourtant plus fréquente. Qu’il s’agisse ou non de diabétiques, il faut bien distinguer l’ICC à FE préservée, (sans aucun traitement spécifique) et l’ICC à FE réduite, base des recommandations actuelles de prise en charge. En Europe, les plus récentes (ESC 2012) préconisent d’abord l’introduction d’un IEC (ou d’un ARA2) et celle d’un bêtabloquant.(1) En cas d’échec, l’introduction d’un anti-aldostérone est légitime et au besoin celle d’ivabradine chez les patients sinusaux dont la FC reste élevée (ou s’il n’est pas possible d’utiliser un ββ-bloquant).
IEC et les β-bloquants, ont montré une efficacité comparable chez les diabétiques et les non-diabétiques. Pour les ARA2, une tendance favorable non significative a été observée chez les diabétiques dans l’étude CHARM.(2)
Le bénéfice des anti-minéralocorticoides, de l’ivabradine et du LCZ696 (sacubutril/valsartan) a été démontrée chez les diabétiques. Ça n’a pas été le cas dans l’étude ASTRONAUTE avec l’aliskiren, inhibiteur direct de la rénine, où les diabétiques ont eu un excès de risque d’hyperkaliémies (≥6 mmol/L).(3)
La dapagliflozine est le premier représentant des antagoniste SGLT-2 à avoir montré (avec un recul moyen > 3 ans), qu’un antidiabétique peut avoir un effet CV bénéfique chez des diabétiques (n = 7 020) à haut risque.(4) Le critère principal d’évaluation (décès de cause CV, IDM ou AVC non mortel) a été observé chez 10,5% des patients sous empagliflozine contre 12,1% sous placebo RR 0,86 ic à 95% entre 0,74 et 0,99 ; p = 0,04). Il n’y a pas eu de réduction du risque d’IDM mais une réduction significative (38%) des décès de cause CV, de 35% des hospitalisation pour ICC et de 32% des décès toutes causes. Enfin, il y a eu un excès d’infections génito-urinaires (risque connu) sans d’autres effets indésirables.
En conclusion, la prise en charge pharmacologique de l’ICC du diabétique est comparable à celle du non-diabétique, mais le diabète expose à un excès de risque d’hyperkaliémie. L’emplagliflozine pourrait, du fait de son bénéfice modifier profondément les stratégies du traitement du diabète dans les années à venir.
RÉFÉRENCES
1. McMurray JJ, Adamopoulos S, Anker SD, et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J 2012;33:1787-847.
2. MacDonald MR, Petrie MC, Varyani F, et al. Impact of diabetes on outcomes in patients with low and preserved ejection fraction heart failure: an analysis of the Candesartan in Heart failure: Assessment of Reduction in Mortality and morbidity (CHARM) programme. Eur Heart J 2008;29:1377-85.
3. Maggioni AP, Greene SJ, Fonarow GC, et al. Effect of aliskiren on post-discharge outcomes among diabetic and non-diabetic patients hospitalized for heart failure: insights from the ASTRONAUT trial. Eur Heart J 2013;34:3117-27.
4. Ridderstrale M, Andersen KR, Zeller C, et al. Comparison of empagliflozin and glimepiride as add-on to metformin in patients with type 2 diabetes: a 104-week randomised, active-controlled, double-blind, phase 3 trial. Lancet Diabetes Endocrinol 2014;2:691-700.
–
Communications de Pascal de Groote (Lille), Fabrice Bonnet (Rennes) et Michel Komajada (Paris)
Article publié dans le supplément du Cordiam N°12 (Juin 2016)
