
Syncopes du sportif : Prise en charge thérapeutique et gestion de la pratique sportive
L’ attitude thérapeutique immédiate face à une syncope survenue pendant une activité sportive, les autorisations pour la poursuite du sport selon l’étiologie en cause, et l’attitude proposée vis-à-vis des patients finalement appareillés d’un stimulateur ou d’un défibrillateur cardiaque sont les trois éléments essentiels à prendre en compte pour la gestion actuelle proposée pour la pratique sportive chez un patient qui a présenté une syncope. (Figure 1)
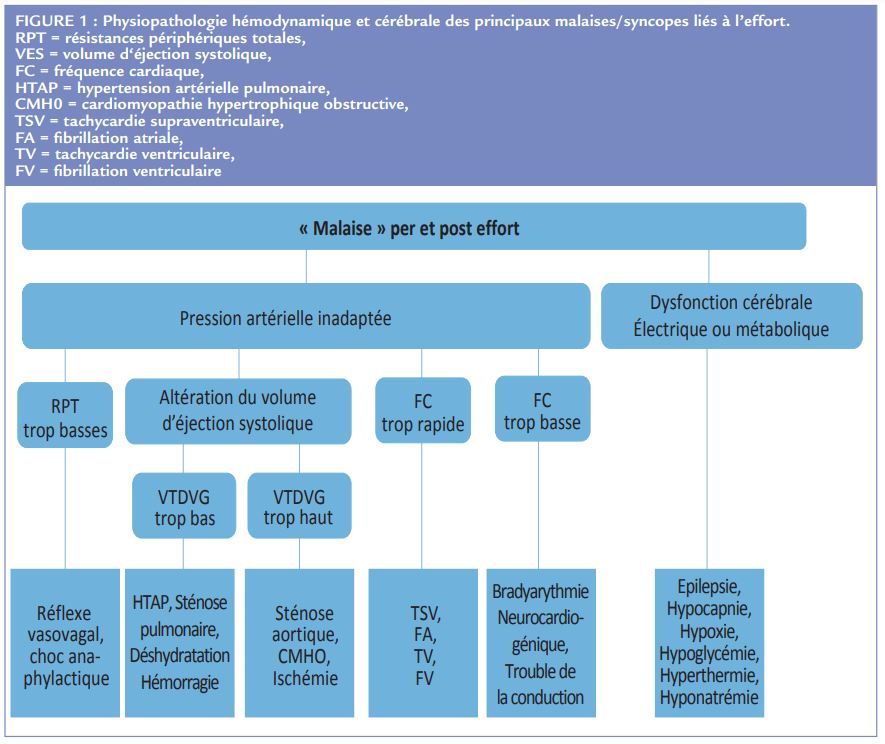
La survenue d’une syncope chez un sportif impose toujours l’arrêt du sport le temps du bilan qui sera exhaustif (cf. prise en charge diagnostique Cordiam N°40). A l’issue de cette évaluation, la restriction sportive dépendra de la cardiopathie sous-jacente et du type d’activité sportive souhaitée1 . Les sports à risque en cas de survenue de syncope devront toujours être évités1, 2.
Attitude en cas de malaise ou de syncope sur le terrain de sport
Le médecin qui accepte de surveiller des épreuves sportives doit être formé aux gestes d’urgence et est responsable de la mise en place et de la vérification du matériel d’urgence. Dans tous les cas, en cas de malaise ou de syncope il faut immédiatement isoler la victime pour l’examiner et évaluer la gravité du malaise.
Les malaises et syncopes per-effort restent fortement en faveur d’une cause cardiaque. La constatation d’un arrêt cardio-respiratoire impose la mise en route immédiate de la chaîne de survie avec ses trois chaînons appeler, masser et défibriller. En l’absence de risque vital immédiat, l’interrogatoire et un examen rapide et précis permettent d’évoquer le mécanisme en cause.
Les malaises et syncopes qui surviennent après l’effort sont dans l’immense majorité des cas d’origine vasovagale.
En cas de malaise marqué avec des symptômes douteux, comme une douleur thoraco-abdominale atypique, souvent à la fin d’une épreuve de longue durée la réalisation d’un bilan biologique peut être justifiée. Les possibles perturbations biologiques, comme une élévation de la troponine, doivent être interprétées en tenant compte du contexte de pratique sportive associée. Il faut savoir reconnaitre les autres causes fréquentes non cardiovasculaires et non vagales de malaise lié à l’effort, qui peuvent nécessiter des actions thérapeutiques urgentes. Il s’agit notamment de l’hyperthermie maligne d’effort, de l’hyponatrémie de dilution et de l’hypoglycémie (Tableau 1).
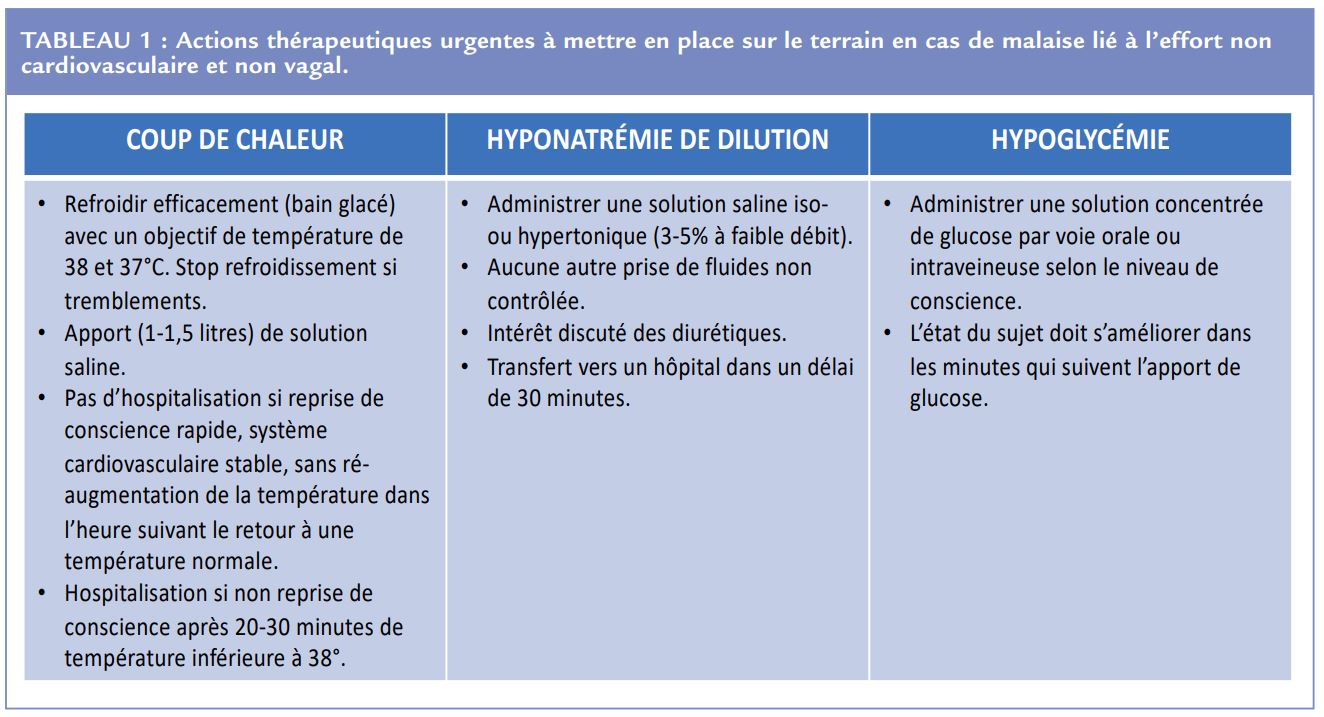
La physiopathologie de l’hyperthermie maligne d’effort (« coup de chaleur ») diffère de celle de la syncope qui est due à une hypoperfusion cérébrale. C’est une encéphalopathie avec des troubles de la vigilance associée à une hyperthermie (≥ 40°C) qui survient au cours ou au décours immédiat d’un exercice physique intense et prolongé. Elle est très souvent associée biologiquement à des stigmates de rhabdomyolyse. L’hyperthermie et la réponse inflammatoire systémique associée, peuvent mener à un syndrome de défaillance multiviscérale. La prise en charge de cette urgence médicale est résumée dans le tableau 1.
Quelle pratique sportive autoriser après une syncope ?
Classification des sports
Certaines activités sportives présentent un risque particulier en cas de survenue d’une perte de connaissance, typiquement l’alpinisme ou la plongée sous-marine. Dans ce contexte, même les causes les plus bénignes (syncope réflexe vasovagale) peuvent être à l’origine d’accident grave et représentent donc une contre indication à cette pratique sportive.
Syncopes réflexes sans pathologie cardiaque associée
En dehors des sports à risque cités précédemment, la pratique sportive sans aucune restriction pourra être autorisée après éducation sur les manœuvres préventives et validation de leur efficacité.
Syncopes compliquant un substrat cardiovasculaire sous-jacent
Après l’observation d’une syncope d’origine cardiaque la reprise d’une pratique sportive adaptée dépend avant tout de sa cause, curable ou non.
– Cause cardiovasculaire curable
Les causes cardiovasculaires curables les plus fréquentes sont les troubles de conduction sévères, le syndrome coronaire aigu, l’anomalie de connexion des artères coronaires, le pont myocardique, la sténose valvulaire sévère, la dissection aortique, la myocardite aiguë et plus rarement le foyer arythmogène ventriculaire isolé. Après un traitement adapté le plus curatif possible un bilan exhaustif (épreuve d’effort, Holter avec entraînement intense, écho d’effort si justifié) de la bonne tolérance à l’effort intense en particulier sur le plan rythmique, doit être réalisé. L’autorisation d’une pratique sportive adaptée sera guidée par la qualité et l’efficacité du geste curatif réalisé et sera discutée au cas par cas. La pratique sportive en compétition peut être autorisée après une discussion basée sur la balance bénéfices/risques, partagée avec le patient1,2. En cas de myocardite aiguë toute pratique sportive intense est interdite pendant 3 à 6 mois.
– Cause cardiovasculaire incurable
En cas de cause cardiaque avec un substrat arythmogène non complètement curable, toute pratique d’une activité physique intense est associée à un sur-risque d’arythmie ventriculaire aiguë. De plus, ce type de pratique sportive, en loisir comme en compétition, peut aggraver certaines cardiomyopathies, accélérant le processus de remodelage anormal comme dans la maladie arythmogène du ventricule droit.
Les restrictions pour une pratique sportive intense, de loisir ou de compétition, chez les patients atteints d’une maladie cardiaque non compliqué de syncope varient selon l’origine géographique des recommandations. Les Nord-Américaines, où le médecin n’est là que pour conseiller le sportif1,3,4 sont globalement plus permissives que les Européennes, où le médecin engage souvent sa responsabilité en signant un certificat, bien que ces dernières se soient très récemment assouplies2,5,6.
Quelles que soient les recommandations, l’observation d’une syncope chez un patient avec une maladie cardiaque sous-jacente est un marqueur de gravité de la pathologie et un facteur de risque important de mort subite. En dehors des sports de catégorie I A (Tableau 2).
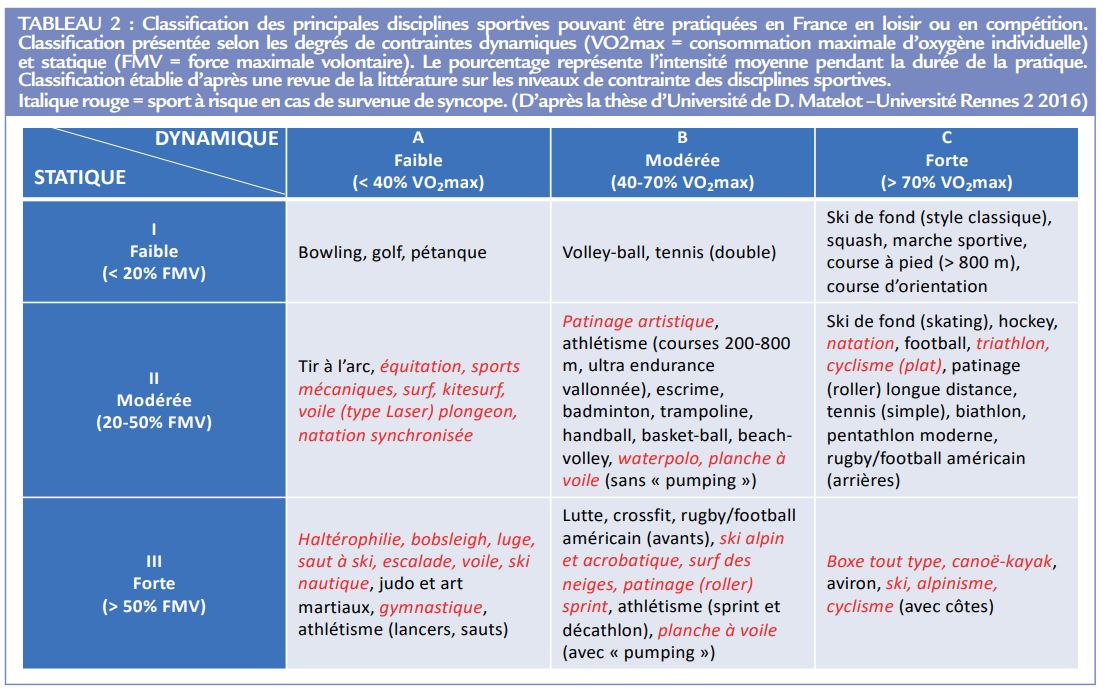
seules les pratiques en loisir et d’intensité modérée des autres disciplines sportives sont autorisées1, 2, 5, 6. Leur prescription est même recommandée, vu leurs bienfaits sanitaires formellement prouvés2 .
Patients appareillés d’un stimulateur ou d’un défibrillateur cardiaque et sport.
Patients porteurs de stimulateur cardiaque
Selon les dernières recommandations Américaines1 et Européennes2 les porteurs de stimulateurs cardiaques asymptomatiques et sans cardiopathie structurelle significative sous-jacente et non stimulo-dépendant peuvent participer à tout type d’activité sportive de loisir ou de compétition. Pour les sports avec risque de collision le port de protection est recommandé et dans tous les cas les patients doivent être informés du risque d’endommager leur stimulateur en cas de collision. En cas de stimulo-dépendance, les sports à risque de collision ne sont pas recommandés. L’importance d’un suivi régulier semestriel chez le sportif implanté d’un stimulateur cardiaque, ou par télésurveillance, a été récemment souligné4 .
Patients porteurs d’un défibrillateur cardiaque
La survenue d’une syncope d’origine cardiaque sans cause curable rend le plus souvent le patient éligible à la mise en place d’un défibrillateur automatique implantable.
Concernant les défibrillateurs, il est important de souligner qu’en aucun cas, les indications de mise en place de celui-ci doivent différer entre les sportifs et la population générale non sportive. Il est par contre important d’intégrer à la discussion avec le patient le fait que l’activité sportive, au-delà de favoriser les arythmies ventriculaires et les risques imputables aux collisions, peut être associée à un risque de thérapies inappropriées (traitement inapproprié d’une tachycardie supraventriculaire ou atteinte de l’intégrité de la sonde soumise à des contraintes particulières).
Les recommandations Nord-Américaines et Européennes1,2,5 ont réduit leurs restrictions concernant les sportifs porteurs de défibrillateurs. C’est essentiellement le fait de nouvelles données rassurantes sur de relativement petites cohortes de patients sportifs, implantés d’un défibrillateur (syndrome du QT long ou tachycardie catécholergique),4,5 mais également d’une large cohorte internationale5 . En 2017 sont parus les résultats à plus long terme de ce registre incluant 440 participants pour une médiane de suivi de 44 mois. Deux décès sont rapportés, sans lien avec l’activité de compétition et les taux de dysfonction de sonde sont stables à 5 % à 5 ans et 11 % à 10 ans, semblables à ceux que l’on peut observer dans une population de cet âge, non sportive. Les chocs appropriés sont assez fréquents, aux alentours de 10 % au suivi et touchent principalement les patients porteurs d’une dysplasie arythmogène du ventricule droit. Comme lors de la première publication, les chocs ne sont pas plus fréquents lors d’un sport pratiqué en compétition que lors d’une activité physique de loisir. Ces données sont retrouvées également dans le sous groupe de sportifs de très haut niveau pratiquant le sport de manière intensive, que cela soit en compétition ou au cours d’une activité de loisir.5
Les recommandations Américaines et Européennes partagent les points suivants concernant la pratique sportive de compétition (ou loisir intensive) :1, 2
1) Décision partagée entre le médecin et le patient pour décider ou non d’une participation ;
2) Le sportif ne doit pas avoir présenté d’arythmie au cours des 3 derniers mois ;
3) Un suivi régulier de la prothèse est nécessaire (en particulier via la télécardiologie) ;
4) Les sports à collision ou à risque en cas de survenue de syncope sont contre indiqués ;
5) La participation aux activités sportives de type IA reste toujours possible.
Les recommandations européennes2 (Tableau 3) restent moins ouvertes que les recommandations NordAméricaines1 .
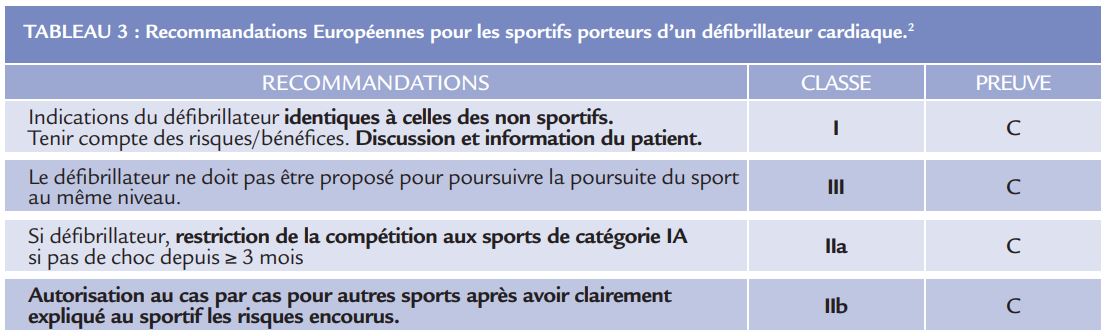
Ainsi dans les premières si le substrat sous-jacent ne le permet pas, alors le patient implanté d’un défibrillateur restera contre indiqué à toute activité sportive de compétition sauf pour ceux classées en IA, alors que dans les secondes, tous les sports peuvent être envisageables après décision partagée chez les patients porteurs d’un défibrillateur.
En conclusion, toute syncope chez un sportif impose un bilan exhaustif avec arrêt au moins temporaire du sport. La poursuite ou la restriction des activités sportives au décours de l’exploration étiologique dépendra de la cardiopathie sous-jacente et du type d’activité sportive souhaitée. La pratique des sports à risque en cas de survenue de syncope devra toujours être évitée. Les recommandations européennes restent très restrictives vis-à-vis de la pratique sportive en compétition pour les patients porteurs d’un défibrillateur.
Les auteurs n’ont pas de liens d’intérêts liés à cet article.
François Carré, CHU Rennes – Université Rennes 1 – Inserm U1099, Rennes
Eloi Marijon, Hôpital Européen Georges Pompidou, Université de Paris, Inserm U970, Paris
RÉFÉRENCES
- Zipes DP, Link MS, Ackerman MJ, et al. Eligibility and disqualification recommendations for competitive athletes with cardiovascular abnormalities: Task Force 9: arrhythmias and conduction defects: a scientific statement from the American Heart Association and American College of Cardiology. J Am Coll Cardiol. 2015; 66: 2412-2423.
- Pelliccia A, Sharma S, Gati S, et al. 2020 ESC Guidelines on sports cardiology and exercise in patients with cardiovascular disease. Eur Heart J. 2021; 42 :17-96.
- Maron BJ, Udelson JE, Bonow RO, et al. Eligibility and disqualification recommendations for competitive athletes with cardiovascular abnormalities: task force 3: hypertrophic cardiomyopathy, arrhythmogenic right ventricular cardiomyopathy and other cardiomyopathies, and myocarditis: A scientific statement from the American Heart Association and American College of Cardiology. J Am Coll Cardiol. 2015; 66: 2362-2371.
- Ackerman MJ, Zipes DP, Kovacs RJ, Maron BJ. Eligibility and disqualification recommendations for competitive athletes with cardiovascular abnormalities: Task Force 10: The cardiac channelopathies: a scientific statement from the American Heart Association and American College of Cardiology. J Am Coll Cardiol. 2015; 66: 2424-2428.
- Heidbuchel H, Arbelo E, D’Ascenzi F, et al. Recommendations for participation in leisure-time physical activity and competitive sports of patients with arrhythmias and potentially arrhythmogenic conditions. Part 2: ventricular arrhythmias, channelopathies, and implantable defibrillators. Europace. 2020 Jun 29:euaa106. doi: 10.1093/europace/euaa106. Online ahead of print.
- Heidbuchel H, Adami PE, Antz M, et al. Recommendations for participation in leisure-time physical activity and competitive sports in patients with arrhythmias and potentially arrhythmogenic conditions: Part 1: Supraventricular arrhythmias. A position statement of the Section of Sports Cardiology and Exercise from the European Association of Preventive Cardiology (EAPC) and the European Heart Rhythm Association (EHRA), both associations of the European Society of Cardiology. Eur J Prev Cardiol. 2020. doi: 10.1177/2047487320925635.
