
Alors que les autorités sanitaires recensent minutieusement la mortalité directe liée au Covid-19, l’impact indirect du virus est progressivement mis en lumière par la communauté scientifique. Le confinement a induit un chamboulement des modes de vie, et les systèmes de santé dans leur ensemble – hospitaliers et pré-hospitaliers – ont modifié leur fonctionnement pour s’adapter à cette crise. Nous partageons ici l’expérience francilienne à partir des données du registre des arrêts cardiaques extrahospitaliers du Centre d’Expertise Mort Subite de Paris (Paris-CEMS). Nos travaux montrent un doublement du nombre d’arrêts cardiaques extrahospitaliers, comparé à la même période des 8 années précédentes, avec deux fois moins d’admis vivants à l’hôpital. Ces arrêts cardiaques avaient plus souvent lieu à domicile, moins de témoins étaient présents, et la réanimation cardio-pulmonaire était initiée plus rarement. Malgré la prise en compte de ces différences, la période COVID restait associée à un moins bon pronostic que les années précédentes. Par ailleurs, seul un tiers de cette augmentation était estimé comme étant associé de près ou de loin à une infection COVID-19, illustrant les effets collatéraux de cette pandémie.
La COVID-19, pathologie infectieuse due au SARS-Cov-2, est à l’origine d’une pandémie mondiale causant une crise de santé publique sans précédent. Le pic épidémique a été atteint dans de nombreux pays, notamment en France fin mars 2020. Au 3 juillet 2020, plus de 166 960 cas confirmés d’infection ont été rapportés en France, causant 29 893 décès. Au-delà de cette mortalité directe, les conséquences globales de la pandémie sur les systèmes de santé provoquent des préoccupations croissantes. L’ensemble des acteurs de santé, médecins de ville, pré-hospitaliers et hospitaliers, font face à des challenges inédits. De plus, la société civile, confinée, a dû s’adapter elle aussi à ce changement de mode de vie. L’isolement des plus vulnérables s’est accentué. De nouvelles craintes ont émergé, comme celle d’être contaminé lors d’une consultation médicale. En ce sens, l’arrêt cardiaque extrahospitalier présente un critère d’évaluation particulièrement intéressant à évaluer. En Lombardie (Italie), région violement touchée par la COVID-19, un article a montré une augmentation importante de l’incidence d’arrêts cardiaque extrahospitaliers (+58%) (registre Lombardia CARe).
Ces données régionales de mort subite ont été corrélées à celles du Dipartimento della Protezione Civile (Italie), surveillant les nouveaux cas de COVID (Figure 1), mettant en évidence une augmentation concomitante. Les auteurs notent que 80% de ces cas supplémentaires d’arrêts cardiaques étaient directement liés au COVID, en impliquant une relation causale directe.
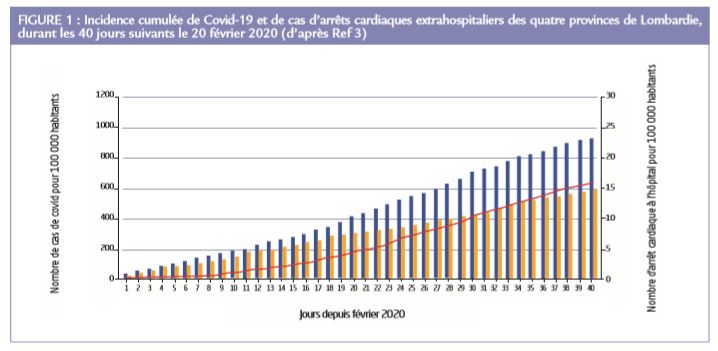
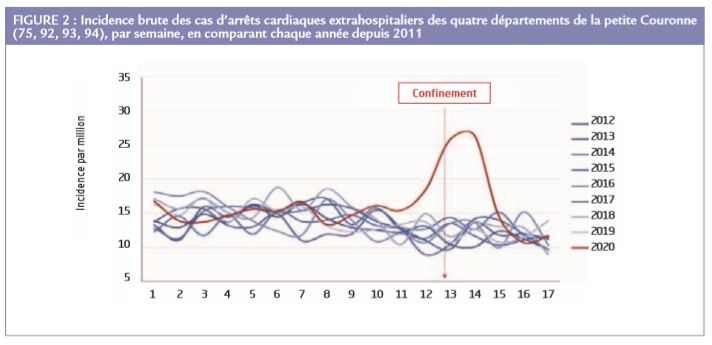
A Paris, où le pic de l’infection était en décalage de 10 jours et son intensité plus limitée, nous rapportons les données du registre francilien du Centre d’Expertise Mort Subite (CEMS) Ce registre collecte de façon exhaustive tous les cas d’arrêts cardiaques extrahospitaliers depuis le 15 mai 2011, grâce à la collaboration des premiers secours (Brigade des Sapeurs-Pompiers/BSPP et Service d’Aide Médicale Urgente) et l’Institut Médico-Légal, sur les 4 départements franciliens (Paris, Hauts-de-Seine, Seine-Saint-Denis, Val-de-Marne). Pour cette évaluation, nous avons travaillé qu’avec les données de la BSPP (impliquée dans 91-93% des cas d’arrêts cardiaque extrahospitaliers), car leur collecte d’information se fait quasiment en temps réel. La période du confinement (du 17 mars au 26 avril 2020) a été marquée par une inflation transitoire du nombre d’ACR, allant jusqu’à doubler. Le pic d’incidence a été atteinte à la semaine. Durant ces 6 semaines, 521 arrêt cardiaque ont été pris en charge. Le sursaut d’arrêts cardiaques s’est rapidement normalisé (Figure 2).
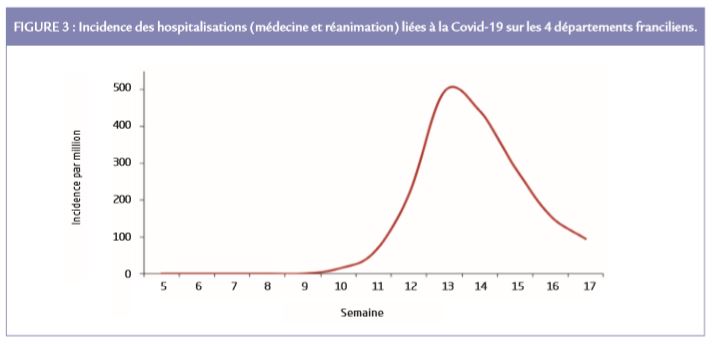
Quand nous analysons l’épidémiologie de la Covid-19 dans cette région du Grand Paris, le nombre d’hospitalisation maximal pour Covid-19 été atteint à la semaine 13 et 14, tandis que le pic de mortalité hospitalière liée à la Covid-19 a été observé à la semaine 14 et 15 (Figure 3).
En comparaison avec les années précédents, les caractéristiques des patients étaient globalement similaires en 2020, en termes d’âge et de sexe (69 ans d’âge moyen, 2/3 d’hommes). A l’opposé, les circonstances de survenue étaient modifiées de façon significative : l’arrêt cardiaque avait plus souvent lieu au domicile, avec moins de témoins présents sur place et enclins à débuter une réanimation cardio-pulmonaire, le délai d’intervention des équipes de secours était allongé, les patients présentaient moins de rythme choquable à l’arrivée des secours (Figure 4).

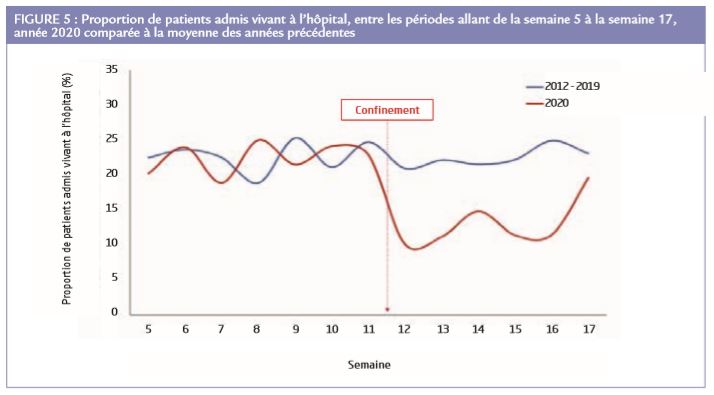
Au total, un patient sur 2 n’était pas réanimé par les 1er secours (contre 1/3 d’habitude), et seulement 12% étaient transportés vivants à l’hôpital (comparé à en moyenne 23% les années passées). Ces chiffres sont revenus à leur niveau habituel à la fin de la période d’étude (Figure 5).
Les équipes de secours ont dû adapter leurs pratiques, en prenant en compte le risque de contagion, tout en suivant les recommandations internationales. Dans les West Midlands en Angleterre, certaines équipes ont rapporté avoir pour consignes de ne pas débuter de réanimation chez les patients en arrêt cardiaque, s’ils étaient suspects de Covid-19, à moins que le patient se trouve aux urgences et/ou que le personnel soignant soit équipé d’une protection complète. Un des points de controverse étant la génération d’aérosol par le massage cardiaque, et le risque potentiellement élevé de contamination lors des manœuvres de réanimation. Devant ces disparités de pratiques, une version dédiée de ces recommandations a été publiée durant la pandémie, rappelant l’importance du massage cardiaque, tout en soulignant la nécessité de se protéger de la part des soignants.
À Paris, le régulateur de la BSPP ainsi que l’équipe soignante envoyée sur place était chargée de recueillir les potentiels signes d’infection virale, au moment de l’appel téléphonique initial et sur place en cas de témoins présents. Si une infection COVID-19 était suspectée ou confirmée, le personnel intervenant devait se préparer en portant un équipement protecteur personnel avant de débuter les manœuvres de réanimation. Au total, on a pu estimer qu’environ un tiers de cette augmentation d’arrêts cardiaques était associée à une infection COVID-19. Par ailleurs, la période 2020 restait très significativement associée à une surmortalité, même après avoir pris en compte toutes les différences de prise en charge initiale (OR=0,36, 95%CI 0,24-0,52, P<0,001). Autrement dit, il existait bien d’autres facteurs expliquant cette surmortalité pendant la période COVID-19. Au total, 16 patients sont sortis vivants, soit 25% des admis vivants.
Au total, bien que ces résultats puissent être liés à l’effet direct du COVID-19, ils suggèrent fortement des effets indirects, collatéraux, via le confinement, les modifications de comportement et les modifications des offres de soins.
Les manifestations létales de la COVID-19 sont aujourd’hui bien décrites, que ce soit par atteinte respiratoire aiguë, état d’hypercoagulabilité ou réponse immunitaire excessive avec possiblement une atteinte myocardique directe. Il est possible qu’une certaine proportion de ces arrêts cardiaques aient été d’origine respiratoire parmi des patients COVID-19 non hospitalisés. Les traitements expérimentaux comme l’hydroxychloroquine et l’azithromycine peuvent aussi avoir été à l’origine de morts rythmiques. La Lombardie a été victime du virus précocement par rapport au reste des pays européens. Le système de soin était totalement dépassé, menant à un tri des patients admis en réanimation, pouvant expliquer cette proportion extrêmement élevée de cas confirmés ou suspect décédés subitement hors hôpital.
Parmi les patients non infectés, le changement de comportement et la réorganisation des soins ont pu accroître le nombre d’arrêts cardiaques. Avec le confinement, et la fermeture de nombreux cabinets de médecine de ville, les patients rencontrent des difficultés pour consulter.
Il faut aussi noter un sentiment de peur de se rendre à l’hôpital, devant le risque d’infection, ayant pu induire une négligence de leurs symptômes. Plusieurs travaux viennent soutenir ces hypothèses, en démontrant une baisse drastique des admissions pour pathologies aigues vasculaires – syndrome coronaire aigu et AVC ischémique – en comparaison avec l’année précédente. Une étude nationale italienne a étudié les variations entre 2019 et 2020 des circonstances de survenue et du pronostic des syndromes coronaires aigu. Le temps de prise en charge par les secours était allongé, et la mortalité globale augmentée. Ces variations étaient particulièrement marquées dans les régions les plus touchées par la COVID. La baisse d’incidence a été plus marquée pour les NSTEMI que les STEMI, soutenant l’hypothèse d’une tolérance plus grande aux symptômes d’alerte, alors occultés par les patients.
Enfin, consultations et chirurgies programmées ont été reportées pour recentrer les activités liées à la COVID-19, et éviter un risque de contagion aux patients sains. L’activité de téléconsultation a mis un certain temps à se mettre en place.
Il était rapporté une chute du taux d’admis vivants parmi les arrêts cardiaque extrahospitaliers. Les témoins ainsi que les intervenants des premiers secours ont pu être réticents à l’idée de délivrer une réanimation cardio-pulmonaire chez des patients potentiellement infectés. Certains hôpitaux ont émis des directives recommandant la délivrance des manœuvres de réanimation seulement si le personnel était équipé, ce qui peut paraître impraticable en ville. D’autre part, les arrêts cardiaques ont eu lieu plus fréquemment au domicile, avec comme témoin probable les membres de la famille, connus comme étant moins à même d’initier un massage cardiaque.
Conclusion
Il a été observé une augmentation importante, transitoire, du nombre d’arrêts cardiaques extrahospitaliers durant la pandémie de COVID-19 sur Paris, associée à une baisse concomitante du nombre d’admis vivants. Alors que le système de santé, les médias et les patients se sont focalisés sur la pandémie COVID-19, les effets indirects associés au confinement et à la réorganisation des soins sont probablement significatifs.
N°35 – Sept 2020
David Perrot,1-2 Nicole Karam,1-3 Daniel Jost,2,4 Wulfran Bougouin,2 Xavier Jouven,1-3 Eloi Marijon 1-3
1Université de Paris, PARCC, INSERM, F-75015 Paris – 2Centre d’Expertise Mort Subite (CEMS), Paris 3Hôpital Européen Georges Pompidou, Paris – 4Brigade des Sapeurs-Pompiers de Paris
RÉFÉRENCES
1. Santé Publique France. Infection au nouveau Coronavirus (SARS-CoV-2), COVID-19, France. Available at : https://www.santepubliquefrance.fr/. Accessed June 26, 2020
2. Rosenbaum L. The untold toll—the pandemic’s effects on patients without Covid-19. N Engl J Med 2020; published April 17. Doi:10.1056/NEJMms2009984.
3. Baldi E, Sechi GM, Mare C, et al. Lombardia CARe Researchers. Cardiac Arrest during the Covid-19 Outbreak in Italy. N Engl J Med. 2020 Apr 29. Doi: 10.1056/NEJMc2010418.
4. Marijon E, Karam N, Jost D, et al. Out-of-Hospital Cardiac Arrest During the Covid-19 Pandemic: A Population-Based Study in the Great Paris Area. Lancet Public Health. 2020 May 27. Doi: 10.1016/ S2468-2667(20)30117-1
5. Mahase E., Kmietowicz. Covid-19: Doctors are told not to perform CPR on patients in cardiac arrest. BMJ. 2020 March 29. Doi: 10.1136/bmj.m1282
6. Hassan AS. Covid-19 : Are chest compressions an aerosol generating procedure or not ? BMJ. 2020 May 5. Doi: 10.1136/bmj.m1825
7. Perkins GD, Morley PT, Nolan JP et al. International Liaison Committe on Resuscitation : COVID-19 Consensus on Science, Treatment Recommendations and Task Force Insights. Resuscitation. 2020 April. Doi :10.1016/j.resuscitation.2020.04.035
8. Fried JA, Ramasubbu K, Bhatt R, et al. The variety of cardiovascular presentations of COVID-19. Circulation 2020; published online April 3. Doi:10.1161/CIRCULATIONAHA.120.047164.
9. De Rosa S, Spaccarotella C, Basso C, et al. Reduction for myocardial infarction in Italy in the COVID-19 Era. Eur Heart J 2020 ; 41:2083–2088. Doi:10.1093/eurheartj/ehaa409
10. DeFilippis EM, Ranard LS, Berg
