
Le diabète de type 2 est un grand pourvoyeur de complications coronaires, d’artériopathie oblitérante des membres inférieurs et d’accidents vasculaires cérébraux ischémiques. Ainsi, l’enjeu de la prise en charge du patient diabétique de type 2, outre l’amélioration du contrôle glycémique pour prévenir les complications de microangiopathie et dans une moindre mesure de macroangiopathie, va reposer sur une prévention cardiovasculaire optimale.
Diabète de type 2 et risque cardiovasculaire
Il a été proclamé dans les années 90 que tous les diabétiques de type 2 en prévention primaire avaient un risque équivalent en prévention secondaire. Depuis, les recommandations internationales entérinées par l’HAS considèrent que la cible d’un LDLc <0,7 g/l devrait s’appliquer indistinctement dès lors que les diabétiques ont un seul facteur de risque. Ce caractère systématique ne correspond pas au concept de médecine personnalisée et à la réalité épidémiologique. En effet, la distribution des niveaux de risque est étendue chez les diabétiques de type 2 en prévention primaire et nombreux sont ceux qui ont un risque de complication cardiovasculaire ischémique inférieur à 20% à un horizon de 10 ans. Ainsi, des données récentes d’études de cohortes rapportent
qu’au moins 50% ont un risque cardiovasculaire intermédiaire (1).
Pourtant les performances des médecins traitants sont évaluées en fonction du taux de prescription de l’aspirine en prévention primaire chez les diabétiques alors que le niveau de preuve n’est pas établi en prévention primaire et que le rapport bénéfice/risque peut être défavorable chez des diabétiques à risque CV faible à modéré 2.
L’estimation du risque cardiovasculaire est source de multiples publications et régulièrement de nouveaux scores voient le jour avec une utilisation peu aisée en pratique clinique et surtout avec des résultats extrêmement divergents selon le modèle utilisé (3).
La stratégie d’intensifi cation systématique des mesures de prévention n’est pas nécessairement efficiente sur un plan individuel (possibles effets secondaires) et médico-économique (coût non négligeable de traiter en France près de 5% de la population par fortes doses de statines en prévention primaire puisque la majorité des diabétiques de type 2 ont au moins un facteur de risque CV additionnel).
Avec l’avènement des nouvelles thérapies hypocholestérolémiantes onéreuses (anticorps monoclonaux anti PCSK9), il est important de pouvoir cibler les patients diabétiques de type 2 susceptibles d’en tirer le meilleur bénéfice. En effet, les antiPCSK9 ont désormais démontré leur efficacité en prévention cardiovasculaire (4). Il est intéressant de constater qu’en 2017, l’EAS a revu ses recommandations de 2016 sur l’utilisation des antiPCSK9 chez les diabétiques. Des dépenses de santé engendrées par une recommandation initiale insuffisamment ciblée pourraient possiblement générer un coût dépassant 10 milliards d’euros annuels si elle avait été appliquée en prévention primaire avec les tarifs actuels (5-6).
Il paraît donc essentiel d’améliorer l’estimation du risque cardiovasculaire ischémique des diabétiques afin de repérer les patients diabétiques à très haut risque
cardiovasculaire qui pourraient alors bénéficier d’une recherche ciblée de l’ischémie myocardique silencieuse et d’un traitement préventif comportant des molécules coûteuses.
En effet il est désormais établi que le dépistage de l’ischémie myocardique silencieuse à grande échelle par les explorations fonctionnelles (scintigraphie myocardique, épreuve d’effort, échographie de stress) n’a pas montré de bénéfice en termes de réduction de la morbi-mortalité cardiovasculaire (7).
Quant à l’utilisation de marqueurs infraclinique d’athérome périphérique tels qu’une épaisseur intimamédia élevée, la présence de plaques sur les troncs supra aortiques (TSA), ainsi que les explorations fonctionnelles vasculaires, ne permettent pas de bien définir de façon performante en clinique les patients à très haut risque coronarien puisque leur taux de reclassement est insuffisant (8).
La mesure du score calcique coronarien constitue à l’heure actuelle le moyen le plus efficient pour affiner l’estimation du risque en fournissant une estimation quantitative de la diffusion de l’athérome calcifié intéressant le réseau coronaire.
Le score calcique
Pour affiner le risque cardiovasculaire du patient diabétique de type 2 le score calcique est actuellement l’examen à pratiquer en première intention.
La mesure du score calcique est effectuée lors d’un scanner cardiaque sans injection synchronisé à l’ECG en quantifiant les calcifications coronariennes dont la quantité reflète l’abondance de plaques jeunes non calcifiées potentiellement instables. L’acquisition et le traitement des images est rapide (20 s) reproductible et peu irradiant. Le score est exprimé en unités Agatson Figure 1.
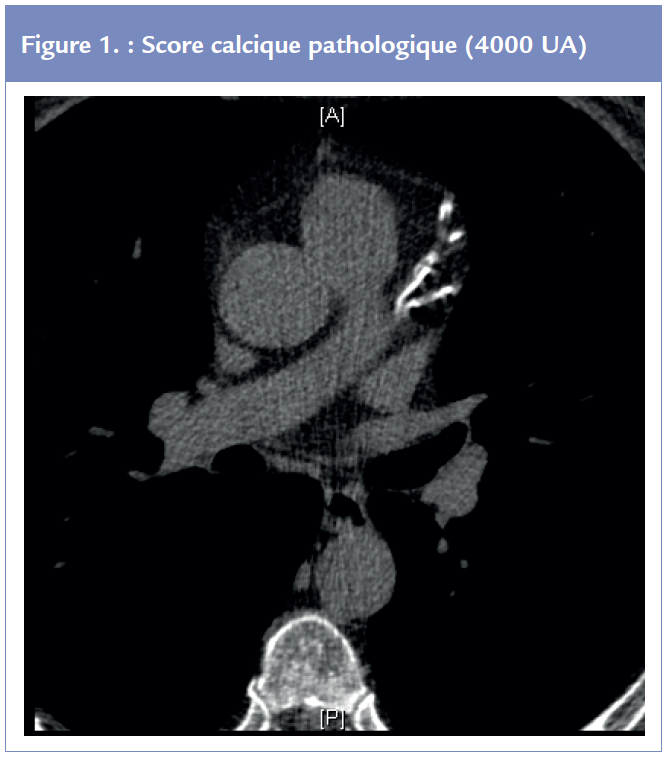
Il constitue un puissant indicateur prédictif d’évènements coronariens ischémiques et il est étroitement corrélé à la morbi-mortalité coronarienne (9). Un score calcique nul est prédictif d’une mortalité coronarienne faible sur un horizon de 5 années. Lors du suivi de l’étude VADT, les malades diabétiques âgés de 60 ans, ayant un score calcique inférieur à 100 avaient un risque CV faible alors que ceux ayant un score calcique supérieur à 400 avait un risque CV élevé proche de 50% sur 5 années de suivi lors de l’essai clinique d’intensification du contrôle glycémique (10). Les recommandations EAS 2016 sur la prévention cardiovasculaire suggèrent la réalisation d’un score calcique chez les patients avec un risque cardiovasculaire intermédiaire.
Le score calcique a une moins bonne sensibilité de prédiction du risque CV chez les patients de moins de 45 ans probablement car les plaques coronariennes potentiellement présentes ne se sont pas encore calcifiées. Dans cette situation, le comptage des plaques carotides en échographie vasculaire constitue un outil de repérage d’un athérome infraclinique plus performant que l’épaisseur intima média carotide en termes de reclassement du risque cardiovasculaire (11). Pour ce qui est de la prédiction des accidents vasculaires cérébraux ischémiques, le score calcique est associé de manière indépendante à une sténose carotidienne significative et à l’irrégularité de surface des plaques carotides (12). Cependant, il ne permet pas de prédire la survenue d’évènements cérébrovasculaires après ajustements multiples et il est sur ce plan moins performant que l’échographie carotide (13).
Score calcique et modulation des traitements de prévention cardiovasculaire du patient diabétique de type 2.
Compte tenu du faible risque des malades diabétiques ayant un score nul qui pourtant représentent 30 à 40% des séries de diabétiques de type II ayant 2 facteurs de risque et un âge moyen compris entre 60 et 70 ans, des études de modélisation suggèrent qu’administrer de l’aspirine en prévention cardiovasculaire est probablement contre-productif du fait du risque de saignement induit dont l’incidence est de l’ordre de 1 / 2000 personnes année. En revanche, bien que le niveau de preuve soit très réduit en prévention primaire chez les diabétiques, il est plausible que le rapport risque bénéfice devienne favorable chez des malades ayant un score calcique > 300 UA puisque ces malades ont un risque cardiovasculaire équivalent à celui de la prévention secondaire.
Bénéfices secondaires du score calcique
Les calcifications coronaires sur les images de scanner sont facilement repérées par le médecin clinicien et peuvent être communiquées au patient lors d’une consultation. La visualisation de ces calcifications par le patient peut être une aide pour le médecin pour convaincre celui-ci de mettre en place des modifications de son mode de vie (sevrage du tabac, amélioration du mode alimentaire, augmentation de l’activité physique) et d’accepter des statines dont l’utilité est fréquemment remise en cause par les malades en situation de prévention primaire à la suite des campagnes contemporaines de dénigrement.
A l’occasion de l’acquisition des images scannographiques, il n’est pas rare de mettre en évidence un nodule pulmonaire sur les coupes effectuées. En effet, la population étudiée, du fait du tabagisme, est plus à risque de survenue de néoplasie pulmonaire. Ainsi cet examen participe au dépistage de ces lésions. Néanmoins, les coupes effectuées lors de la mesure du score calcique ne couvrent pas toute la région pulmonaire afin de limiter l’irradiation.
La mesure du score calcique à l’occasion d’un scanner « low dose » pour le dépistage du cancer du poumon (et non synchronisé sur l’ECG) semble moins performante qu’un examen scanographique dédié pour mesurer le score calcique. Des études sont nécessaires pour explorer la possibilité de réaliser un seul examen pour dépister simultanément les lésions pulmonaires et les atteintes coronariennes ce qui diminuerait les coûts et l’irradiation (14).
Stratégie d’utilisation du score calcique
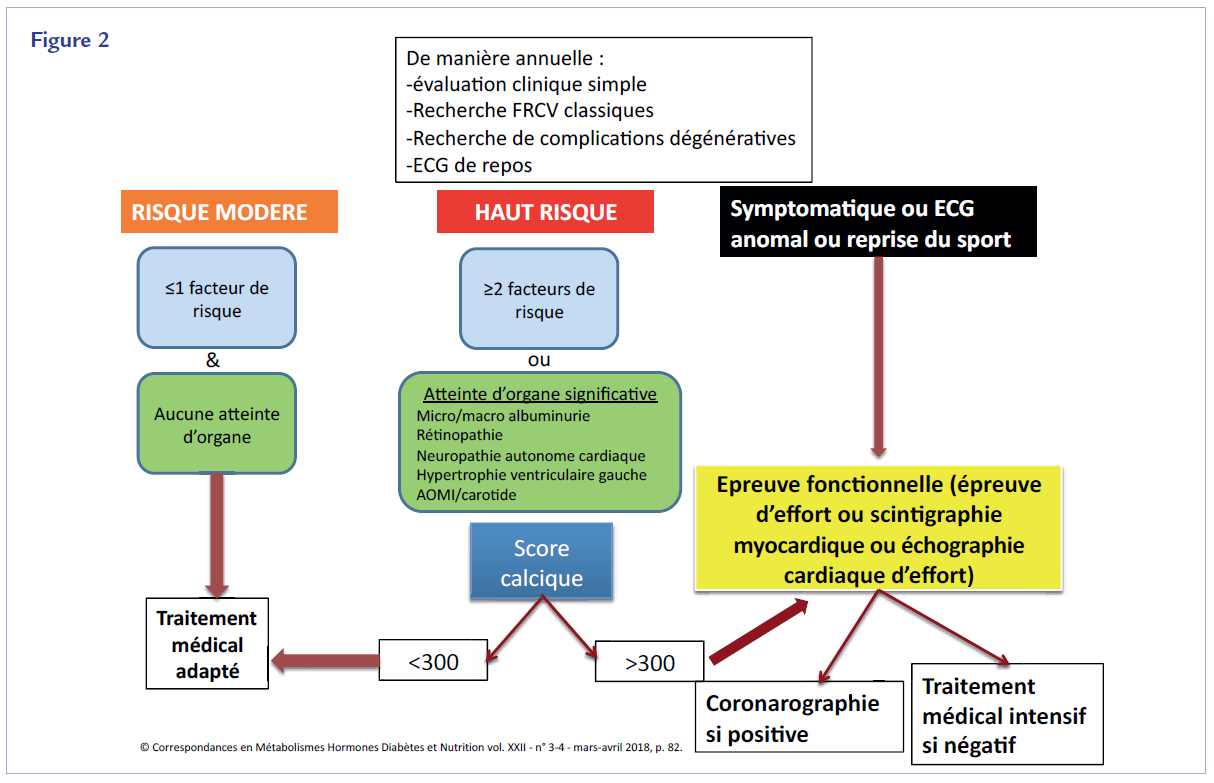
La stratégie de prise en charge présentée dans la figure 2 permet donc de repérer les patients diabétiques de type 2 à très haut risque cardio-vasculaire qui pourraient bénéficier d’une prise en charge médicale « agressive » tant au niveau du traitement médical que des explorations coronariennes invasives. La réalisation d’un score calcique doit être envisagée en amont de la réalisation des tests fonctionnels chez des diabétiques ayant un risque cardiovasculaire intermédiaire ou élevé. Cette stratégie de « préfiltrage » permet d’augmenter considérablement le taux de patients ayant des sténoses coronaires significatives, d’améliorer ainsi le taux de positivité des scintigraphies myocardiques, et de réduire la fréquence des coronarographies ne débouchant pas sur une revascularisation.
Myriam Moret(1), Philippe Moulin(1, 2)
(1) Fédération d’Endocrinologie Diabétologie – Maladies Métaboliques, NutritionHôpital Cardiovasculaire Louis Pradel/GHE LYON
(2) UMR 1060 INSERM : CARMEN Equipe 4 IMBL/INSA Villeurbanne
Les auteurs déclarent ne pas avoir de liens d’intérêts avec le sujet traité.
RÉFÉRENCES
1. Diabetes, diabetes severity, and coronary heart disease risk equivalence: REasons for Geographic and Racial Differences in Stroke (REGARDS). Montdesir et al, Am Heart J.2016 Nov;181:43-51
2. Aspirin for Primary Prevention of Cardiovascular Events in People With Diabetes Pignone et al, Diabetes Care. 2010 Jun; 33(6)
3. The Proliferation of Scoring Systems: Trying to Keep Our Heads Out of The Clouds. Fuster,J Am CollCardiol. 2017 Mar 28;69(12):1640-1641
4. Evolocumab and Clinical Outcomes in Patients with Cardiovascular Disease. Sabatine et al, N Engl J Med.2017 May 4;376(18):1713-1722
5. European Society of Cardiology/European Atherosclerosis Society Task Force consensus statement on proproteinconvertasesubtilisin/kexin type 9 inhibitors: practical guidance for use in patients at very high cardiovascular risk. Landmesser et al, EurHeart J. 2017 Aug 1;38(29):2245-2255
6. 2017 Update of ESC/EAS Task Force on practical clinical guidance for proproteinconvertasesubtilisin/kexin type 9 inhibition in patients with atherosclerotic cardiovascular disease or in familial hypercholesterolaemia. Landmesser et al, EurHeart J. 2017 Oct 16.
7. Cardiac outcomes after screening for asymptomatic coronary artery disease in patients with type 2 diabetes: the DIAD study: a randomized controlled trial. Young et al, JAMA. 2009 Apr 15;301(15):1547-55
8. Carotid intima-media thickness progression and risk of vascular events in people with diabetes: results from the PROG-IMT collaboration. Lorenz et al, Diabetes Care.2015 Oct;38(10):1921-9
9. Coronary artery calcium and cardiovascular risk in diabetes. Elkeles, Atherosclerosis. 2010 Jun;210(2):331-6.
10. Intensive glucose-lowering therapy reduces cardiovascular disease events in veterans affairs diabetes trial participants with lower calcifi ed coronary atherosclerosis.Reaven et al, Diabetes. 2009 Nov;58(11):2642-8
11. Carotid plaque, compared with carotidintima-media thickness, more accurately predicts coronary artery disease events: a meta-analysis.. Inaba Y, Chen JA, Bergmann SR., Atherosclerosis. 2012;220(1):128-33.
12. Coronary artery calcium is associated with degree of stenosis and surface irregularity of carotid artery. Lee et al, Atherosclerosis. 2012 Jul;223(1):160-5.
13. Burden of atherosclerosis improves the prediction of coronary heart disease but not cerebrovascular events: the Rotterdam Study. Elias-Smale et al, EurHeart J. 2011 Aug;32(16):2050-8
14. Role of computed tomography screening for detection of coronary artery disease. Han et al, Clin Imaging. 2016 Mar-Apr;40(2):307-10
