
Pour vous, quelles ont été les 2 ou 3 principales avancées en cardiologie et réanimation depuis l’an 2000 ?
Le décubitus ventral ;
Alors que le rationnel physiopathologique de l’utilisation du décubitus ventral (DV) dans la prise en charge du syndrome de détresse respiratoire aigüe (SDRA) est apparu d’emblée séduisant (premiers cas décrits en 1976), il aura fallu attendre plus de 30 ans pour que l’équipe française de Claude Guerin montre un impact bénéfique net sur la survie (Hazard ratio 0,39 [0,25 à 0,67]) chez 466 patients atteints de SDRA dans un essai multicentrique randomisé publié dans le NEJM 1.
Pour rappel, le SDRA est un oedème aigu pulmonaire lésionnel, secondaire à l’activation d’un processus inflammatoire par l’agression directe (SDRA pulmonaire) ou indirecte (SDRA extra-pulmonaire) du poumon 1,2,3. Il a été décrit chez des soldats américains au cours de la guerre du Viêt-Nam. Ces derniers victimes d’un polytraumatisme ouvert à la suite de plaies par balles, développaient 2 à 3 jours après avoir été opérés et transfusés, un tableau de détresse respiratoire aiguë avec hypoxémie intense, réfractaire aux hauts débits d’oxygène pur, et opacités alvéolaires
bilatérales sur la radiographie pulmonaire 2,3.
Le SDRA intéresse beaucoup les réanimateurs car il concerne 10,4% des patients admis en réanimation et 23,4% des malades ventilés 2,3. La mortalité hospitalière se situe à 40% environ, atteignant 45% des patients présentant un SDRA sévère. Chez les patients qui sortent vivants de réanimation, des séquelles physiques, psychologiques et cognitives significatives avec une altération importante de la qualité de vie ont été rapportées jusqu’à 5 ans après le SDRA 1-3.
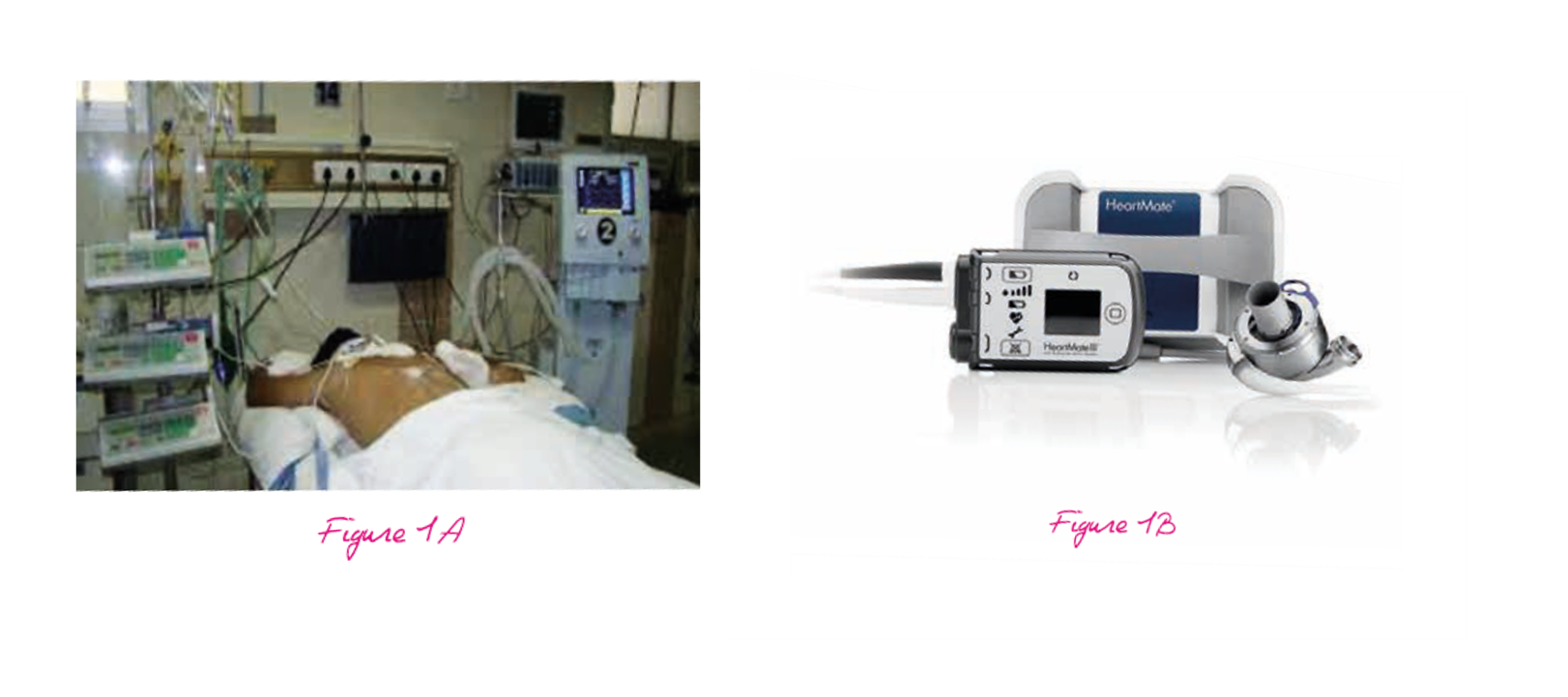
Le décubitus ventral (DV) est une technique simple et efficace pour traiter les hypoxémies sévères des patients atteints de syndrome de détresse respiratoire aigüe (SDRA), Figure 1A1-3. Schématiquement, il améliore l’oxygénation grâce à une redistribution de la ventilation vers les zones pulmonaires postérieures, un meilleur ajustement des poumons à la paroi thoracique et une diminution de la compression de zones pulmonaires par le coeur 1-3.
L’assistance de longue durée ;
L’insuffisance cardiaque terminale (ICT) est un fléau responsable de l’altération majeure de la qualité de vie et à l’origine d’hospitalisations répétées en soins intensifs et en réanimation. Elle tue un grand nombre de patients puisque la mortalité à un an de ces patients en insuffisance cardiaque terminale avoisine 50% 4,5.
La transplantation cardiaque est le traitement de référence mais ses limites sont nombreuses, et, en réalité, peu de malades peuvent en bénéficier.En 2001 est publiée dans le NEJM, l’étude REMATCH qui a comparé le devenir de 129 patients insuffisants cardiaques terminaux contreindiqués à la greffe en fonction de la présence d’une assistance cardiaque de première génération versus un traitement médical. À un an, 52 % des patients étaient vivants dans le groupe assistance alors que 75 % des patients traités médicalement étaient décédés 4.
Depuis, les améliorations de la technologie, développement des pompes à flux continu, plus petites, durables, ont mené à l’utilisation de l’assistance de longue durée dans une population beaucoup plus large de patients Figure 1B.
Aujourd’hui, 2000 pompes sont implantées annuellement en Europe. Les dernières données rapportent une survie à 1 an de 80 % chez les patients en insuffisance cardiaque terminale ayant bénéficié d’une assistance de longue durée 5.
La loi « Claeys-Leonetti » ;
De par leur implication quotidienne dans la prise en charge des patients critiques dont le pronostic vital est engagé, les réanimateurs sont confrontés et de fait très concernés par la réflexion éthique qui entoure la fi n de vie. La loi Leonetti (22 avril 2005) avait été considérée par les réanimateurs comme un progrès décisif car elle a amélioré les dispositions encadrant les décisions de limitations et d’arrêts thérapeutiques, Figure 1C 6, 7.
Un peu plus de dix ans plus tard, la loi « Claeys- Leonetti » 2 (février 2016) est une avancée majeure vers un meilleur respect des principes éthiques d’autonomie et de bienveillance. Elle comporte trois dispositions nouvelles et très importantes 1 : la légalisation de la sédation profonde chez le patient en fi n de vie (2), l’intégration des soins palliatifs aux traitements actifs et (3) le caractère opposable des directives anticipées du patient 6, 4.
 Quelle a été votre meilleure expérience professionnelle ?
Quelle a été votre meilleure expérience professionnelle ?
Mes semestres d’interne en Réanimation
3ème semestre d’interne, service de médecine intensive réanimation (MIR), HEGP. Après un semestre en cardiologie plutôt satisfaisant qui m’avait conforté dans l’idée de vouloir être cardiologue et un semestre en néphrologie qui m’a éloigné à tout jamais des salles d’hospitalisations avec des patients ayant des multiples comorbidités, polyvasculaires qui multipliaient les hospitalisation, je me suis aventurée en réanimation pour valider ma maquette de DES de cardiologie et médecine vasculaire.
Moi qui avais toujours été effrayée par les patients graves et les gestes nécessaires pour instaurer des supports artificiels chez les patients critiques (intubation, cathéters veineux centraux, cathéters de dialyse), je débutais mon 3ème semestre dans le service très réputé du Professeur Jean-Yves Fagon (école de la rigueur) en ce 2 novembre 2004 grisâtre.
Ma vie professionnelle allait changer de direction à tout jamais…
Je découvrais le monde de la MIR : une approche transversale, multidisciplinaire, et multiorgane, de l’urgence, de la gestion de patients aigus, de la réflexion médicale dans l’urgence et raisonnée, du travail en équipe, du dynamisme, de la recherche clinique…
Mon choix était fait, je serai réanimatrice….
7ème semestre d’interne, service de médecine intensive réanimation (MIR), GHPS
Je découvre le monde des assistances cardio-circulatoires et la réanimation des patients avec des dysfonctions cardiaques majeures. Quand le coeur est au centre des problèmes, la boucle est bouclée…
 Quel a été votre principal regret ?
Quel a été votre principal regret ?
Ne pas avoir fait le clinicat proposé dans le service MIR du Professeur Chastre ( GHPS) avant de venir à l’HEGP…
Comment voyez-vous le futur ?
“L’important n’est pas de guérir, mais de vivre avec ses maux.” (Albert Camus)
Nadia Aissaoui
Paris
