
Test d’inclinaison ou tilt-test : Quand et pourquoi le proposer ?
L’avènement du test d’inclinaison à la fin des années 1980,1-3 du Holter implantable durant la décennie 19904 et les successives publications des recommandations de prise en charge marquent une étape importante car elles clarifient et standardisent la démarche diagnostique et la prise en charge des patients avec perte de connaissance transitoire, qu’elle soit ou non secondaire à une syncope.5
L’origine réflexe (vasovagale classique et situationnelle) est de loin la plus fréquente des étiologies et représente un peu plus des deux tiers des syncopes, notamment chez les patients avec un cœur « en apparence » sain (i.e. absence d’anomalie électrique ou morphologique, et d’antécédents familiaux de mort subite). Ces syncopes réflexes sont le plus souvent faciles à reconnaître de par leur description ou leurs circonstances de survenue. Les examens complémentaires dans ce cas sont inutiles. En revanche, un certain nombre d’entre elles ne sont pas typiques et se présentent sous la forme de syncopes « convulsivantes » ou sans prodromes, à l’emporte pièce. Le diagnostic reste donc celui de syncopes d’origine indéterminée. L’apport du test d’inclinaison ou tilt test, dans ces situations, est particulièrement intéressant car il permet d’attribuer une origine réflexe à la majorité des syncopes inexpliquées.1-3,5
En présence d’un cœur présumé sain, la syncope doit être considérée d’origine réfl exe jusqu’à preuve du contraire (sauf si elle survient à l’effort, en position allongée ou est précédée de palpitations). La présence d’une anomalie morphologique, électrique ou héréditaire n’exclue pas une étiologie réflexe, mais il s’agit dans ce cas d’un diagnostic d’élimination.
La présentation clinique et/ou les circonstances de survenue sont typiques ou très évocatrices d’une origine réflexe
Les syncopes réflexes (vasovagales classiques et situationnelles) sont le plus souvent faciles à reconnaître de par leur description clinique ou leurs circonstances de survenue. Dans ce cas, les examens complémentaires, en dehors d’un ECG, sont inutiles. Il convient d’emblée de rassurer le patient dès la première visite ou consultation (et ses parents s’il s’agit d’un enfant), de l’éduquer à bien reconnaître les prodromes afin de s’asseoir ou de s’allonger jambes surélevées, et d’enseigner les manœuvres physiques préventives de contraction musculaire isométrique (croisement des jambes, hand grip, traction des membres supérieurs…).
On l’aura compris, un interrogatoire « policier » du patient mais aussi des éventuels témoins, est l’étape clé de l’évaluation initiale de toute syncope.
L’absence de prodromes ne permet pas d’exclure la possibilité d’une étiologie réflexe à l’origine d’une syncope isolée. Toutefois, les prodromes, lorsqu’ils existent, sont un élément majeur en faveur d’une cause réflexe lorsque le patient décrit un ou plusieurs signes de la lignée vagale lors d’un interrogatoire bien conduit, non orienté. La valeur diagnostique sera d’autant plus forte si ces éléments sont également décrits par les éventuels témoins, et si une hypotension (± bradycardie) est notée pendant ou au décours immédiat de l’épisode.
La présentation clinique est peu typique et/ou peu évocatrice d’une origine réflexe
Certaines syncopes sur un cœur en apparence normal peuvent avoir une présentation clinique moins typique parce que prenant la forme de syncopes « convulsivantes » ou sans prodromes, à « l’emporte-pièce », ou parfois survenir dans des contextes peu évocateurs. Le diagnostic reste donc celui de syncopes d’origine indéterminée.
Test d’inclinaison : le gold standard pour l’évaluation des syncopes récidivantes inexpliquées sur cœur « en apparence » sain
Longtemps du domaine de la physiologie expérimentale, il a suffi d’un article de Kenny et al. en 1986 pour que brusquement le test d’inclinaison fasse irruption dans l’univers de l’exploration cardiologique et révolutionne l’approche diagnostique des syncopes.1
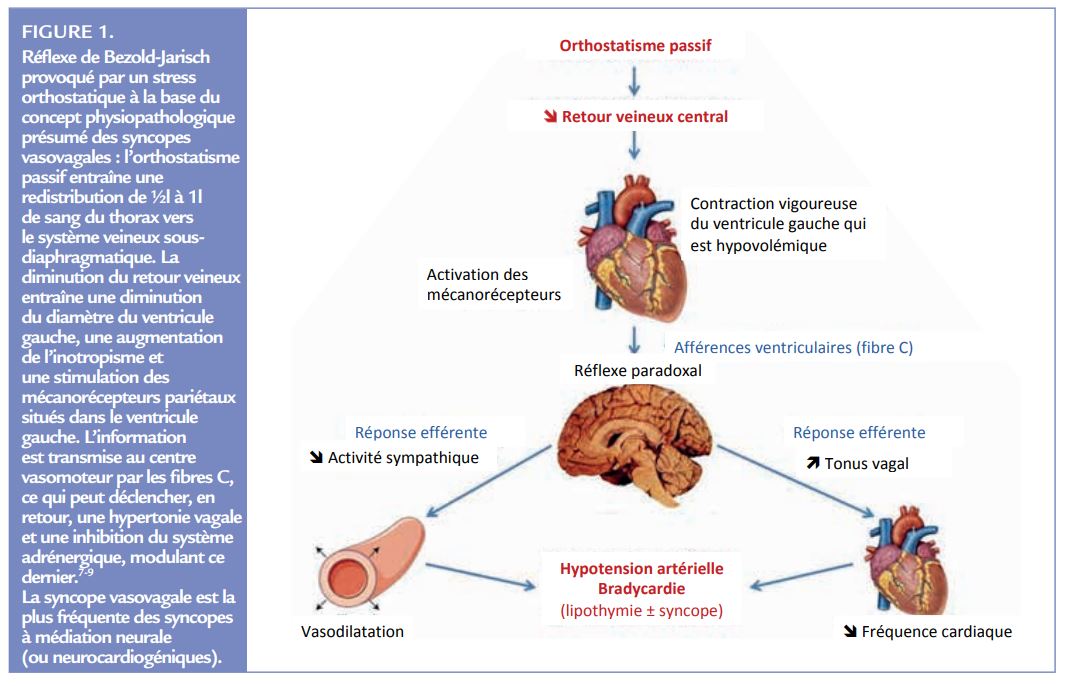
Sir Thomas Lewis est le premier à utiliser le terme de syncope vasovagale en 1932.6 Il note durant un épisode que l’atropine augmente la fréquence cardiaque, mais qu’elle n’a aucun effet sur la pression artérielle qui continue de baisser. La physiopathologie de la syncope vasovagale n’est toujours pas parfaitement bien élucidée de nos jours. L’hypothèse communément admise est une activation d’une boucle réfl exe en réponse à diverses informations (hypovolémie détectée par les mécanorécepteurs du ventricule gauche, stimuli nociceptifs ou visuels, variations de pression artérielle décelées par les barorécepteurs carotidiens…). Ce concept de boucle réflexe, décrit par Bezold-Jarisch dès 1867,7-9 est composé d’afférences viscérales (fibres nociceptives de type C) et de ganglions sensoriels crâniens qui convergent au niveau du tronc cérébral, précisément le noyau du tractus solitaire. Dans les situations de séquestration veineuse importante comme l’orthostatisme passif, le mécanisme communément accepté est la stimulation de récepteurs sensitifs qui sont situés dans la paroi inférieure du ventricule gauche.8-10 L’augmentation du rythme cardiaque et de l’inotropisme qui résulte de la diminution du retour veineux stimule alors de manière excessive ces mécanorécepteurs, puis les fibres amyéliniques à destination du noyau du tractus solitaire dans le tronc cérébral. L’activation de ce centre intégrateur, à l’origine d’efférences centrales, conduit dans un 3ème temps à une levée paradoxale du tonus sympathique vasculaire périphérique (responsable de la chute tensionnelle) associée à une hyperactivité vagale (à l’origine de la bradycardie), contribuant à une chute du débit sanguin cérébral dont l’intensité et la durée déterminent la sévérité du tableau clinique.
Même si elle ne rend pas compte de toutes les situations cliniques de survenue des syncopes vasovagales, en particulier celles observées chez le transplanté cardiaque ou celles déclenchées par un stress émotionnel, cette explication sert de base rationnelle à la réalisation du test d’inclinaison. Le test d’inclinaison, par le biais d’un orthostatisme passif prolongé, a ainsi pour but d’activer cette boucle réflexe paradoxale. C’est aujourd’hui le test le plus adapté pour reproduire en clinique ce type de syncope. La cascade des événements aboutissant à une syncope lors d’un tilt test est schématiquement illustrée Figure 1. 7-10
Indications du test d’inclinaison
Les circonstances de survenue habituelles ou les prodromes vagaux caractéristiques peuvent être absents. La normalité de l’ECG, l’absence de cardiopathie, l’âge jeune et des antécédents de « malaises vagaux » doivent d’emblée orienter vers une origine réflexe qui pourra être confirmée par la réalisation d’un test d’inclinaison (Tableau). 5

Mais attention à l’interprétation des résultats car la « classique » syncope vasovagale, provoquée par le stress orthostatique, émotionnel ou nociceptif, ne représente qu’une composante des syncopes réflexes. Or la rentabilité diagnostique du test d’inclinaison varie selon la nature de la syncope réflexe qui doit être prise en considération. C’est ce qui explique pourquoi son niveau d’indication a été dégradé de classe I à IIa dans les dernières recommandations de la Société Européenne de Cardiologie.
Le tilt-test est également indiqué pour le diagnostic de l’hypotension orthostatique, du syndrome de tachycardie posturale orthostatique, des pseudosyncopes psychogènes, et pour différencier la syncope convulsivante de l’épilepsie, ou la syncope des chutes. L’utilisation concomitante d’un électroencéphalogramme ou à défaut d’une vidéo est recommandée chez les patients suspects de pseudosyncope psychogène.
Ce qu’il faut retenir
En synthèse les patients présentant une syncope « isolée » c’est-à-dire qui ne survient ni à l’effort ni pendant le sommeil ni en position allongée, en l’absence de cardiopathie connue, sans antécédent familial de mort subite et avec un ECG normal, ont une faible probabilité d’étiologie cardiaque et une très forte probabilité de cause réfl exe, d’autant plus si la description clinique ou les circonstances de survenue sont évocatrices, et/ou si une hypotension et éventuellement une bradycardie est documentée.
Lorsque la description clinique est typique et/ou les circonstances de survenue évocatrices d’une origine réfl exe, aucun examen complémentaire, à l’exception d’un ECG, n’est nécessaire. Les patients doivent juste être rassurés et éduqués.
Claude Kouakam, Clinique de Cardiologie, Institut Cœur Poumon – CHU Lille
(Adapté de l’ouvrage Syncope : Diagnostic & Traitement de S. Boveda, J.-C. Deharo et C. Kouakam aux Éditions Impact Medicom)

RÉFÉRENCES
- Kenny RA, Bayliss J, Ingram A, Sutton R. Head-up tilt: a useful test for investigating unexplained syncope. Lancet 1986; 1: 1352–5
- Abi-Samra T, Maloney JD, Fouad-Tarazi FM, Castle LW. The usefulness of head-up tilt-testing and hemodynamic investigations in the work up of syncope of unknown origin. Pacing Clin Electrophysiol 1988; 11: 1202–4
- Almquist A, Goldenberg IF, Milstein S Chen MY, Chen XC, Hansen R, Gornick CC, Benditt DG. Provocation of bradycardia and hypotension by isoproterenol and upright posture in patients with unexplained syncope. N Engl J Med 1989; 320: 346–51
- Krahn AD, Klein GJ, Yee R, Takle-Neuhouse T, Norris C. Reveal Investigators Use of an extended monitoring strategy in patients with problematic syncope. Circulation 1999; 99: 406–10
- Brignole M, Moya A, de Lange FJ, Deharo JC, Elliott PM, Fanciulli A, Fedorowski A, Furlan R, Kenny RA, Martín A, Probst V, Reed MJ, Rice CP, Sutton R, Ungar A, van Dijk JG; ESC Scientific Document Group. 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J 2018; 39: 1883-1948
- Lewis T. A lecture on vasovagal syncope and the carotid sinus mechanism with comments on Gowers’s and Nothnagel’s syndrome. BMJ 1932; 1: 873–876
- Mark AL. The Bezold-Jarisch reflex revisited: clinical implications of inhibitory reflexes originating in the heart. J Am Coll Cardiol 1983; 1: 90–102
- Abboud F.M. Neurocardiogenic syncope. N Engl J Med 1993; 328: 1117–20
- Morillo CA, Ellenbogen KA, Pava LF. Pathophysiologic basis for vasodepressor syncope. Cardiol Clin 1997; 15: 233–44 10. Shalev Y, Gal R, Tchou PJ, Anderson AJ, Avitall B, Akhtar M, Jazayeri MR. Echocardiographic demonstration of decreased left ventricular dimensions and vigorous myocardial contraction during syncope induced by head-up tilt. J Am Coll Cardiol 1991; 18: 746–51
