
LE POINT SUR… Syncope chez le sportif : prise en charge diagnostique
Fréquemment rapportée par le sportif, la syncope est un symptôme souvent préoccupant. La précision de son lien avec l’exercice est essentielle pour sa prise en charge. Post-exercice, la syncope est généralement bénigne.
Per-exercice elle évoque une cause cardiaque structurelle et/ou électrique potentiellement grave. Un diagnostic étiologique aussi précis que possible est indispensable pour proposer une conduite à tenir adaptée vis-à-vis de la poursuite du sport. Dans ce cadre, les explorations électriques et d’imagerie cardiaques occupent une place majeure. Les spécificités, électriques et morphologiques, du cœur d’athlète favorisent des diagnostics pathologiques par excès. Le caractère bénin classique des syncopes non cardiaques ne doit pas occulter le risque vital potentiel associé à leur survenue dans certains sports.
Physiopathologie des syncopes du sportif
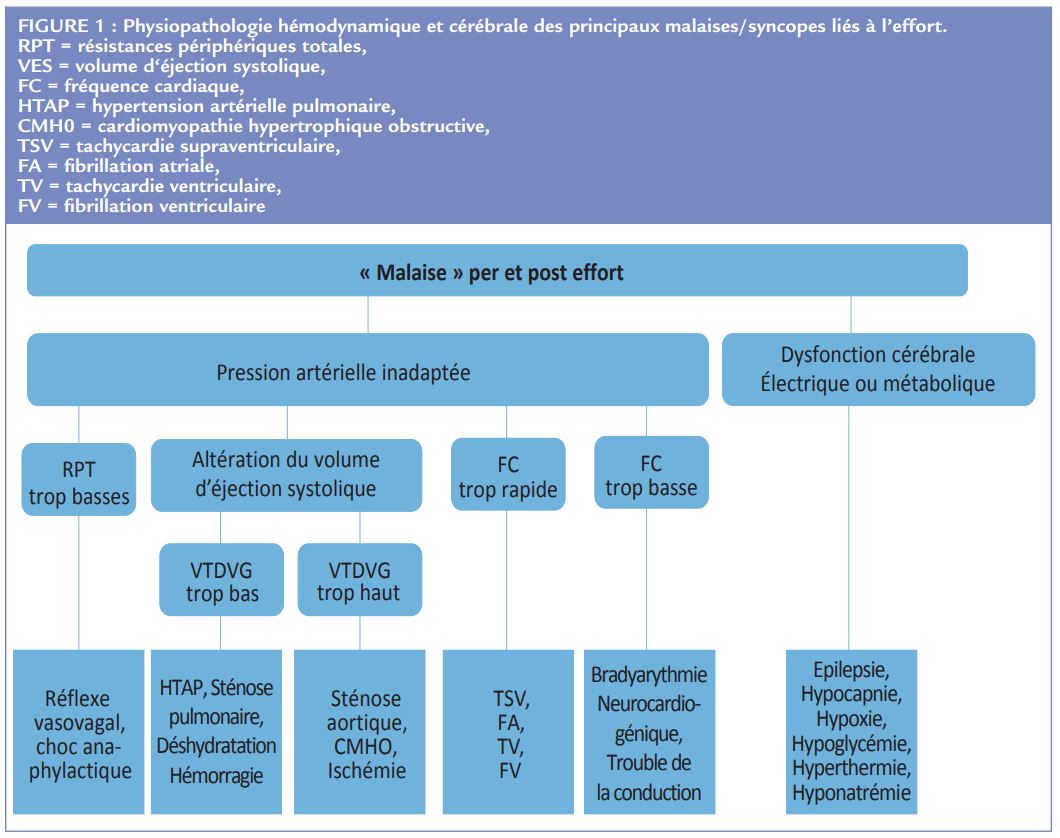
Il est essentiel de distinguer les syncopes d’origine cardiaque des syncopes non-cardiaques (Figure 1).
Syncopes non cardiaques chez le sportif
Largement plus fréquentes, elles sont dominées par les accidents de type réflexe exe1, 2.
– Syncopes non cardiaques sans lien direct avec l’effort
L’exploration par le test de verticalisation passif des classiques syncopes vasovagales post-effort chez le sportif a montré que la forme mixte était la plus fréquente devant la forme cardio-inhibitrice puis vaso-dépressive2 .
L’entraînement physique intense modifie la balance autonomique avec essentiellement une baisse du tonus sympathique bien plus marquée que la trop classique majoration du tonus parasympathique. Une vasoconstriction périphérique sympathique insuffisante explique ainsi la prévalence (10-15%) élevée d’intolérance orthostatique (IOT) observée chez les athlètes endurants. Dans ce cadre, la contribution contributive du test de verticalisation passif pour le diagnostic étiologique est médiocre (sensibilité 34% et spécificité 94%).
– Syncopes non cardiaques en lien direct avec l’effort
La grande majorité de ces syncopes post-effort précoces sont bénignes.
Fréquentes à l’arrêt d’exercices intenses et prolongés, comme dans les syncopes vasovagales décrites précédemment c’est une réponse vasoconstrictive sympathique post-effort inadaptée qui en est la cause principale. Leur physiopathologie paraît plus complexe que la classique hypovolémie relative par séquestration sanguine périphérique avec hypotension artérielle, cause d’une hypoperfusion cérébrale, insuffisamment corrigée par les réponses baroréflexes. L’hypoperfusion cérébrale responsable de la perte de connaissance (PDC) serait bien due à une baisse de la pression artérielle moyenne au-dessous de la limite basse de l’autorégulation cérébrale devenue inefficace. Mais l’hypovolémie relative causale serait surtout due aux perturbations de la balance circulatoire entre les organes actifs, territoires sous cutanés et muscles squelettiques, hyper-perfusés et inactifs, tube digestif, reins et cerveau, hypo-perfusés. D’autres facteurs augmentent le risque de survenue de ces syncopes. Le freinage vagal post-exercice, aggravé par l’absorption de boisson froide, qui limite la tachycardie réflexe attendue. L’hyperventilation post-effort inappropriée, fréquente chez les sujets peu entrainés, qui induit une hypocapnie. Enfin, l’hyperthermie, l’hypoglycémie et/ou l’hyponatrémie associées à ces efforts de longue durée ont aussi un rôle aggravant. La syncope thermique est expliquée par une hypotension par vasodilatation inappropriée associée à un trouble de l’autorégulation cérébrale dû à la chaleur. Au total, l’intrication des perturbations réflexes, métaboliques et/ou thermiques rend très difficile le diagnostic étiologique précis d’une syncope post-effort intense prolongé. Un collapsus sans syncope, caractérisé par la chute lente et progressive d’un sportif incapable de se maintenir debout, favorisé par des conditions environnementales extrêmes est souvent observé lors de ces efforts.
Une syncope par hyperstimulation du sinus carotidien lors de rotation forcée de la tête dans le golf ou le cyclisme, ou d’un étranglement lors de sport de combat a été rapportée.
La « syncope de l’haltérophile » qui survient juste après le relâchement post-effort est due à l’hyperventilation pré-effort suivie d’un blocage respiratoire forcé (Valsalva). Enfi n une crise d’épilepsie peut être la cause d’une syncope en lien avec l’effort.
Syncopes cardiaques chez le sportif
Une syncope per-effort doit faire évoquer une cause cardiovasculaire à l’origine d’une baisse brutale du débit cérébral par obstruction à l’éjection ventriculaire ou d’une inefficacité hémodynamique par arythmie ou trouble de conduction3 . Des syncopes avec baisse de la pression artérielle à l’effort par vasoconstriction sympathique insuffisante ont été exceptionnellement rapportées surtout chez des sportifs vétérans hyperendurants2, 4.
Une syncope post-effort précoce peut aussi être d’origine cardiaque. En effet, les perturbations de la balance autonomique, coup de frein vagal et ambiance hypercatécholergique, post-effort intense peuvent favoriser la survenue d’une arythmie en cas de cardiopathie. Ainsi, les morts subites non traumatiques liées au sport ne surviennent généralement pas pendant un effort violent mais quelques secondes après son interruption. Toutes les cardiopathies arythmogènes méconnues peuvent se révéler, le plus souvent chez un sportif jeune, par une syncope liée à l’effort. Les troubles de conduction concernent surtout les pratiquants plus âgés.
Bilan diagnostique d’une syncope chez le sportif
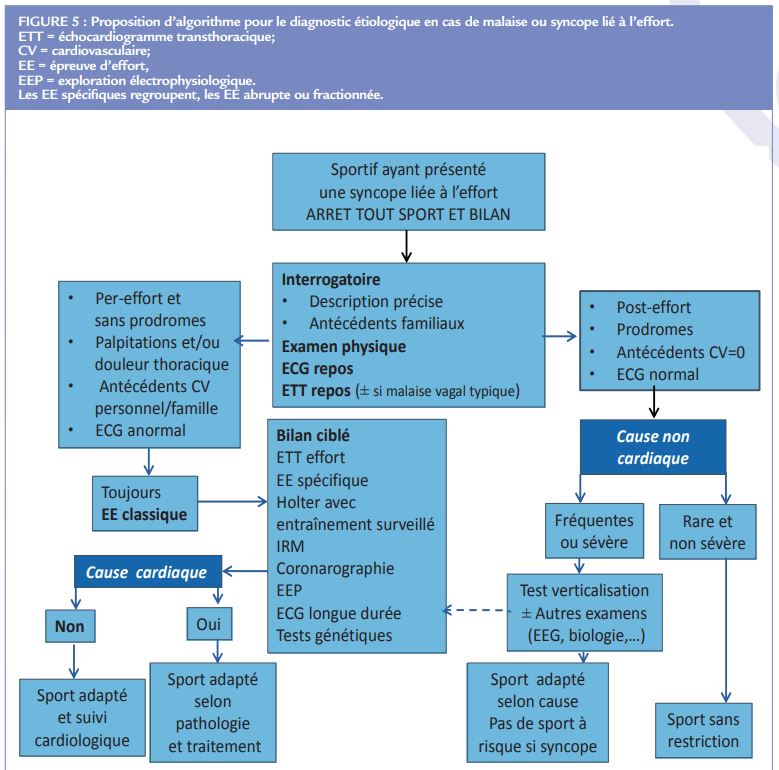
Le bilan diagnostique d’une syncope chez un sportif impose l’arrêt de toute pratique sportive le temps de sa réalisation5 .
L’interrogatoire est essentiel pour distinguer la présyncope de la syncope et pour préciser son lien avec l’exercice.
Interrogatoire
Cet examen clé du bilan de toute syncope présente certaines spécifi cités chez le sportif. La distinction entre malaise et syncope est essentielle. Plus informatif s’il est réalisé précocement après l’accident, l’interrogatoire « policier », si besoin répétitif, de la victime est au mieux complété par celui de témoins éventuels. Histoire sportive, niveau et ancienneté de l’entraînement doivent être précisés. Le type et les conditions de réalisation, environnementales (température, altitude, …), niveaux d’alimentation et d’hydratation, de l’exercice en cause sont explorés. Les caractéristiques de l’accident sont ensuite étudiées, relation avec l’effort, PDC vraie ou non, association à des symptômes ou à des prodromes (troubles de la vue, nausées, chaleurs, douleurs thoraciques, palpitations, …). L’intervention d’une équipe de secours paramédicale et/ou médicale doit aussi être recherchée, dans l’affi rmative la connaissance de ses conclusions est importante. Le moment de survenue exacte de l’accident, per effort ou post-effort, qui est essentiel peut-être très diffi cile à préciser en particulier en cas d’exercice avec changements d’allure brutaux et brefs comme dans les sports collectifs2 .
– Vraie syncope ou non ?
La notion de PDC complète, c’est-à-dire avec perte de tout contact avec l’environnement, doit être affi rmée. Il faut la distinguer d’autres symptômes (lipothymie, vertige, voile noir, …) qui peuvent aussi révéler une arythmie d’effort et nécessiter le même bilan cardiovasculaire. La durée et les caractères de la récupération post-accident doivent aussi être précisés. Une PDC brève, inférieure à 5 minutes, avec récupération complète et rapide est a priori d’origine cardiaque. Lors d’un malaise vagal, la perte de contact avec l’environnement souvent incomplète est longue avec une récupération lente suivie d’une sensation de fatigue prolongée.
En cas de PDC complète, l’observation fréquente de mouvements cloniques a une médiocre valeur étiologique. Le diagnostic d’épilepsie ne doit pas être poser d’emblée ni faire oublier de réaliser un bilan cardiovasculaire.
Lors des efforts prolongés, le diagnostic d’hypoglycémie isolée est trop souvent retenu en cas de malaise. Dans ce cadre l’installation progressive de l’hypoglycémie induit une sensation de fatigue croissante et non une PDC complète et brutale. L’hypoglycémie reste un diagnostic d’élimination et nécessite de ne jamais limiter le bilan étiologique.
– La syncope post-effort
Elle est largement la plus fréquente. Sa précocité après l’arrêt de l’effort lui confère généralement l’étiquette inappropriée de syncope d’effort. La victime, souvent jeune et peu entrainée, a le plus souvent réalisé un exercice d’intensité inhabituelle accompagné d’une hyperventilation marquée. La syncope a été précédée par de « riches » prodromes. Tous ces éléments évoquent une cause « vagale »2 .
Un malaise post-effort prolongé aggravé par l’orthostatisme immobile, amélioré immédiatement par le décubitus, et suivi d’une fatigue prolongée chez un athlète très entrainé est en faveur d‘une IOT décrite précédemment2 .
– La syncope per effort
Sa survenue en plein effort évoque une étiologie cardiaque. Une cause non cardiaque reste un diagnostic d’élimination à retenir seulement après un bilan cardiovasculaire exhaustif2, 4.
– Autres apports potentiels de l’interrogatoire
Il renseigne sur les antécédents personnels de malaise du même type survenu en dehors de l’effort, sur l’existence d’une pathologie connue, cardiovasculaire ou non, pouvant se compliquer d’une syncope ou d’un équivalent mineur. Des antécédents familiaux de maladies cardiaques héréditaires en particulier arythmogène, de syncope ou de mort subite chez un parent de moins de 50 ans sont recherchés.
Examen physique
Comme toujours complet et guidé par les données de l’interrogatoire, l’accent pourra être mis sur l’ensemble du système cardiovasculaire avec mesure tensionnelle couché et debout.
Électrocardiogramme de repos
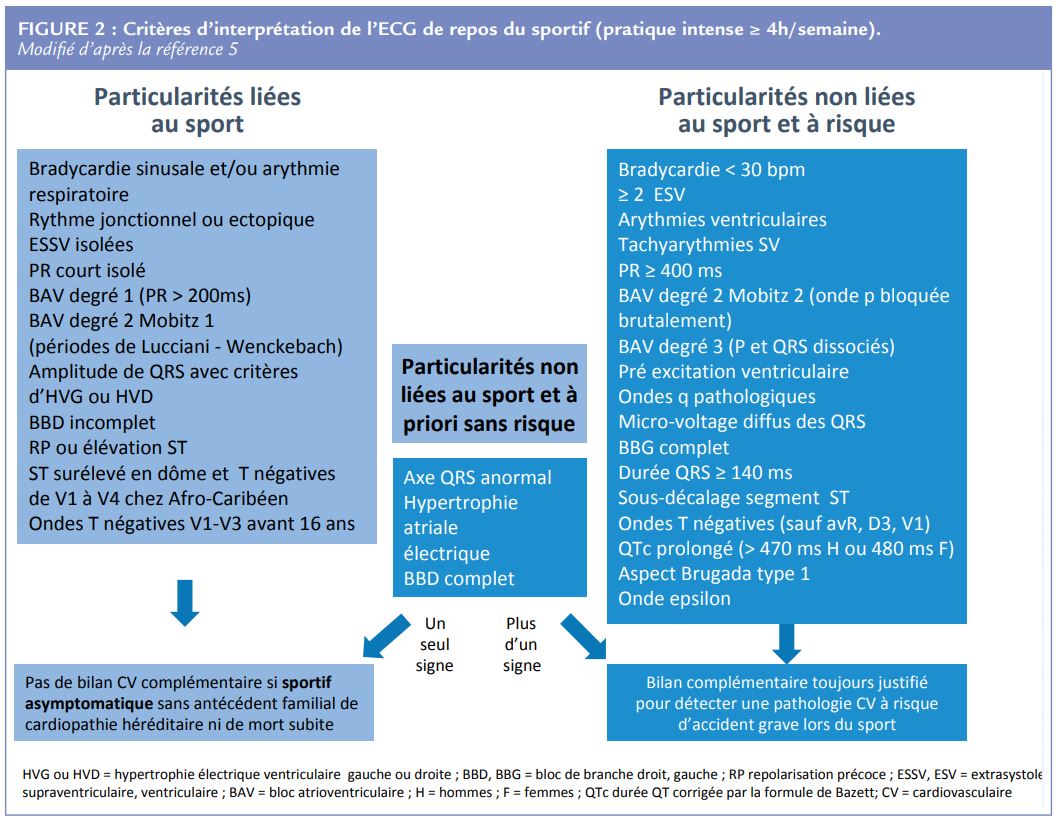
Un ECG de repos doit toujours être réalisé en cas de malaise lié à l’effort sauf arguments évidents pour un malaise vagal typique3 . Il permet d’éliminer les principales pathologies à risque d’arythmie grave même si un ECG normal n’est pas synonyme de cause non cardiaque à une syncope. Il n’exclut pas une valvulopathie obstructive, une anomalie de connexion des artères coronaires ou une tachycardie ventriculaire polymorphe catécholergique. Une analyse de l’ECG adaptée au niveau d’entraînement du sportif permet d’éviter des examens complémentaires injustifiés (Figure 2)6 .
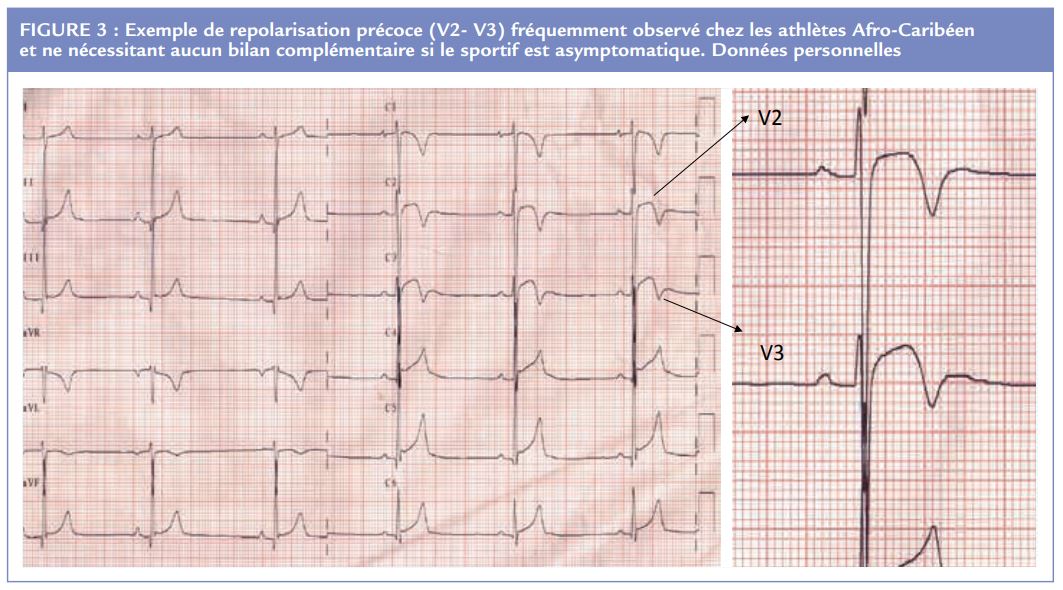
Il faut ainsi savoir reconnaître les syndromes de repolarisation précoce fréquents chez les athlètes d’Afrique Centrale et de l’Ouest ou Afro-Caribéens (Figure 3).
Échocardiogramme transthoracique de repos
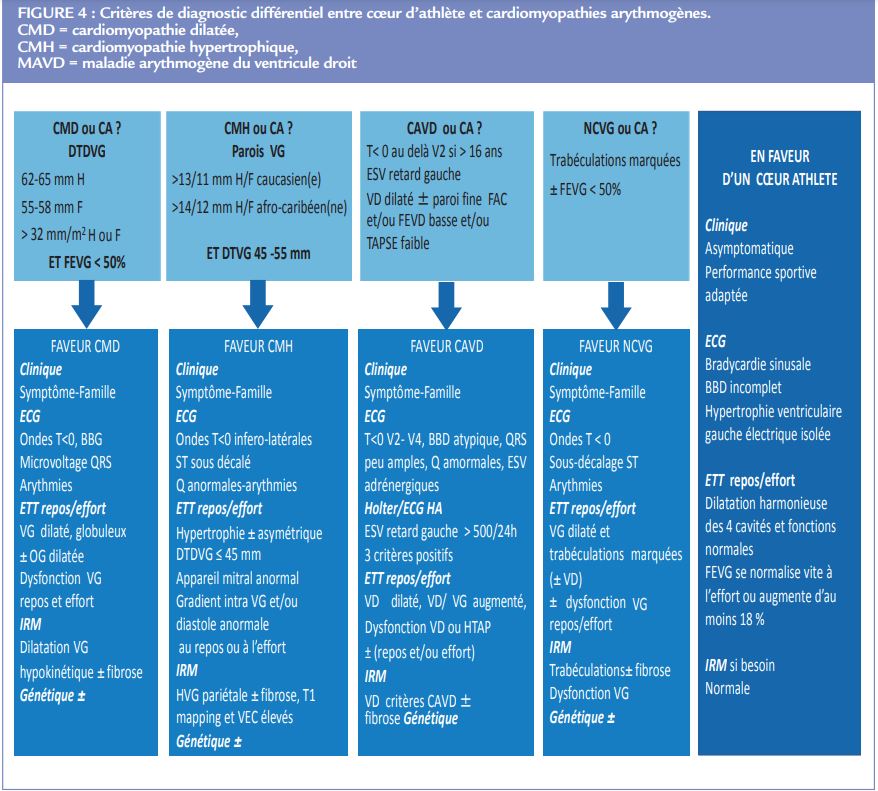
Il est essentiel, mais son interprétation nécessite une bonne connaissance des signes du cœur d’athlète pour éviter de poser un diagnostic de cardiomyopathie par excès. Sont ainsi concernées les cardiomyopathies hypertrophiques, dilatées, arythmiques en particulier du ventricule droit et la non compaction du ventricule gauche (Figure 4).
Épreuve d’effort
L’épreuve d’effort classique, complétée si besoin d’une épreuve abrupte ou fractionnée, a aussi une place essentielle pour le diagnostic étiologique. Elle peut révéler une inadaptation clinique et/ou tensionnelle et/ou des troubles du rythme ou de conduction.
Examens de seconde intention
Ils seront ciblés en fonction des résultats du bilan initial. Les principaux examens, test de verticalisation passif, neurologique, bilan biologique, seront ciblés en fonction des données de l’interrogatoire et de l’examen physique. La figure 5 propose un algorithme diagnostique dans le cadre d’une syncope liée à l’effort.
Conclusion
La survenue d’une syncope chez un sportif impose un bilan ciblé mais exhaustif pour pouvoir lui proposer une attitude adaptée quant à la poursuite de sa pratique sportive.
Les auteurs n’ont pas de liens d’intérêts liés à cet article
François Carré, CHU Rennes – Université Rennes 1 – Inserm U1099, Rennes
Eloi Marijon, Hôpital Européen Georges Pompidou, Université de Paris, Inserm U970, Paris
RÉFÉRENCES
- Colivicchi F, Ammirati F, Santini M: Epidemiology and prognostic implications of syncope in young competing athletes. Eur Heart J 2004; 25: 1749-1753.
- Christou GA, Christou KA, Kiortsis DN et al. Pathophysiology of noncardiac syncope in athletes. Sports Med 2018; doi.org/10.1007/s40279-018-0911-7
- Brignole M, Moya A, de Lange FJ, et al ESC Scientifi c Document Group. Practical instructions for the 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J. 2018; 39: e43-e80.
- Krediet CTP, Wilde AAM, Halliwill JR et al. Syncope during exercise, documented with continuous blood pressure monitoring during ergometer testing. Clin Auton Res 2005; 15: 59–62
- Zipes DP, Link MS, Ackerman MJ, et al. Eligibility and disqualifi cation recommendations for competitive athletes with cardiovascular abnormalities: Task Force 9: arrhythmias and conduction defects: a scientifi c statement from the American Heart Association and American College of Cardiology. J Am Coll Cardiol. 2015; 66: 2412-2423.
- Sharma S, Drezner JA, Baggish A et al. International recommendations for electrocardiographic interpretation in athletes. J Am Coll Cardiol. 2017; 69: 1057-1075
