Les troubles du rythme cardiaque sont fréquents à tous les âges de la vie. Avant l’âge adulte, des arythmies seront rencontrées chez 2% des foetus, chez 1/250 à 1/1000 enfants avec des symptômes associés responsables de 5% des admissions aux urgences pédiatriques. Les tachycardies sinusales réactionnelles sont les plus fréquentes, associées à des symptômes et à un retentissement familial très varié rendant leur diagnostic parfois difficile. L’obtention d’un électrocardiogramme percritique permettra notamment dans ces cas de simplifier la prise en charge cardiologique.
La majorité des arythmies organiques seront représentées par des tachycardies dont nous allons ici revoir les principaux types. Elles seront le plus souvent supraventriculaires, avec des particularités en fonction de l’âge. 10 à 15% d’entre elles seront associées à des cardiopathies congénitales qu’il faudra savoir dépister.
LES TACHYCARDIES SUPRAVENTRICULAIRES
Les tachycardies jonctionnelles
Ce sont les tachycardies supraventriculaires les plus fréquentes chez l’enfant (jusqu’à 70% des cas).
Tachycardies sur voies accessoires
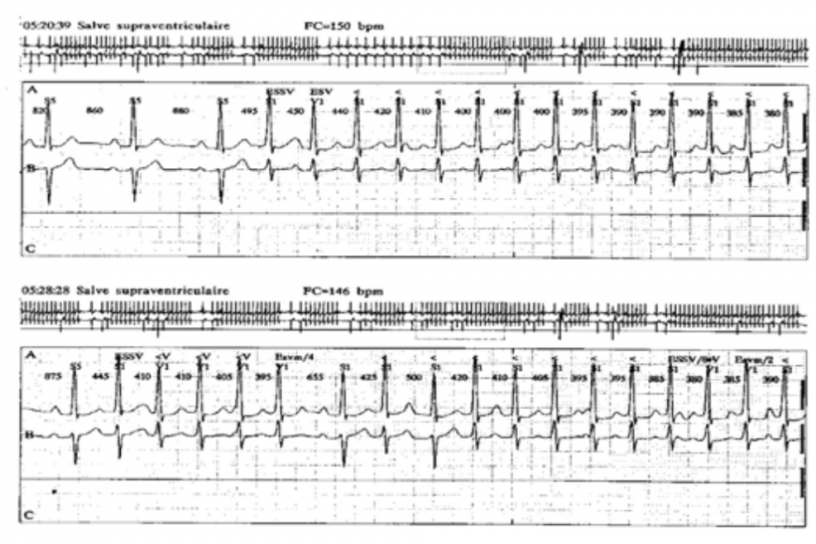
Les voies accessoires de conduction auriculoventriculaires sont responsables de la majorité de ces tachycardies, surtout chez le petit enfant. Elles peuvent être rarement associées à une cardiopathie qu’il faudra dépister. Les plus fréquemment retrouvées sont l’anomalie d’Ebstein et les doubles discordances (ou transpositions corrigées des gros vaisseaux). L’électrocardiogramme pourra enregistrer, dans 50 à 60% des cas, un aspect de préexcitation ventriculaire avec onde delta souvent peu marquée du fait de l’excellente conduction nodo-hisienne de l’enfant (Figure 1).
La voie accessoire de conduction et la voie nodohisienne forment le circuit de réentrée de la tachycardie. Le risque de mort subite associé à ces voies accessoires est très faible chez l’enfant, quasi
nul avant 8 ans du fait de la rareté de survenue de fibrillation atriale à cet âge. Au-delà de cet âge, il sera associé à une période réfractaire courte (<250ms), à la cardiopathie sous-jacente, aux voies accessoires multiples le plus souvent.
Comme chez l’adulte, la voie accessoire peut être empruntée dans le sens rétrograde (tachycardie orthodromique les plus fréquentes à QRS fins), plus rarement dans le sens antérograde (tachycardie antidromique, QRS larges préexcités). L’ECG en tachycardie enregistrera un intervalle entre le début du QRS et l’onde P’ rétrograde, lorsqu’elle est visible, de plus de 70ms. Ces tachycardies sont classiquement à début et fin brusque avec des fréquences pouvant atteindre les 300/min avant 1 an, 160 à 250/min après.
Elles sont le plus souvent paroxystiques et bien supportées. Une guérison spontanée est possible avec involution de la voie accessoire, le plus souvent en cas de crises très précoces avant l’âge de 1 an.
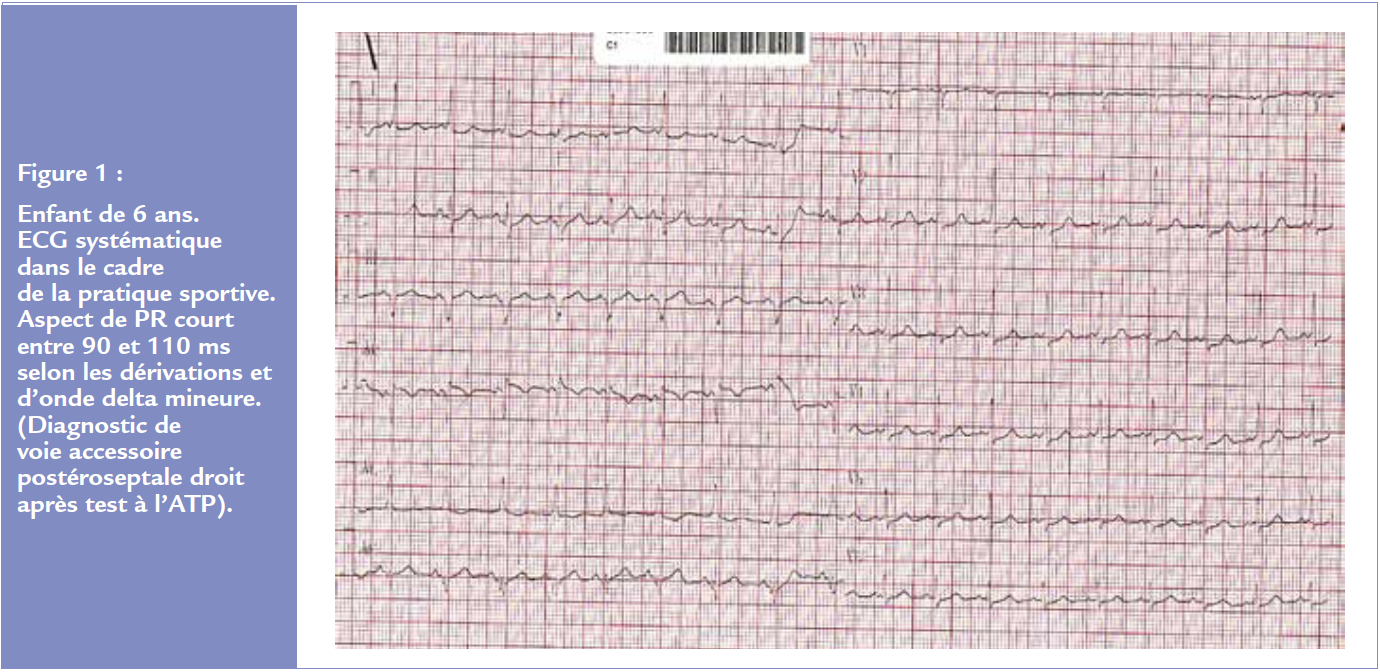
Des formes chroniques peuvent être rarement rencontrées (1% environ des cas) en cas de voie accessoire avec propriétés décrémentielles (tachycardie jonctionnelle chronique ou tachycardie de Coumel ou « PJRT » permanent junctional reciprocating tachycardia des anglosaxons) avec possibilité de cardiopathie rythmique associée.
L’ECG enregistrera alors une onde P’ à distance du QRS typiquement négative dans le territoire inférieur (Figure 2).
Les manoeuvres vagales seront le plus souvent efficaces en favorisant les manoeuvres de Valsalva ou équivalents (manoeuvre du poirier, application de glace sur le visage). L’adénosine intraveineuse pourra être utilisée en cas d’échec (dose adaptée entre 0.1 et 0.3 mg/kg en bolus). Un traitement préventif pourra être proposé soit pharmacologique (flécaïne le plus souvent mais aussi parfois l’amiodarone bien supportée chez le petit enfant) soit curatif par ablation en cas de mauvaise tolérance ou de crises fréquentes après 5 ans.
Tachycardies Intranodales
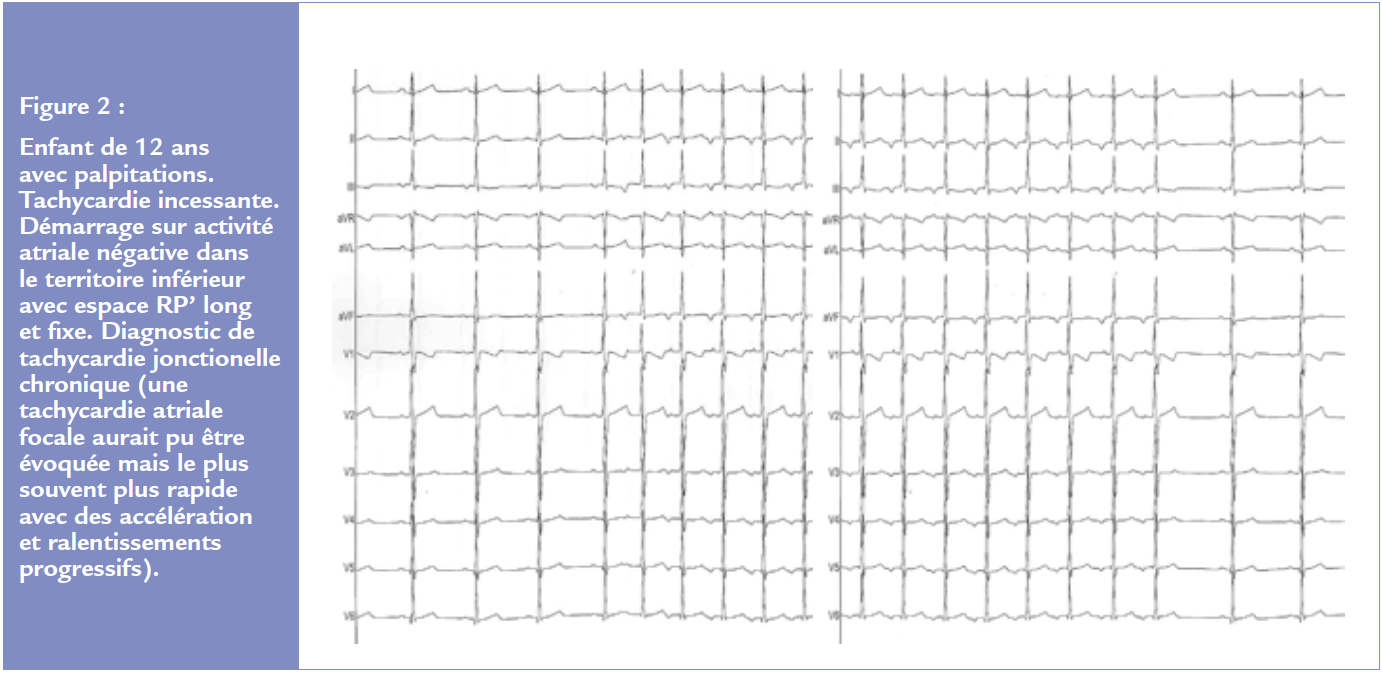
Ces tachycardies sont rares avant l‘âge de 10 ans, nécessitant le développement d’un circuit de réentrée avec des propriétés électriques suffisantes. Ce circuit est situé dans le triangle de Koch près du noeud auriculo-ventriculaire avec individualisation d’une voie lente et d’une voie rapide de conduction nodale. L’ECG en rythme sinusal sera sans particularités. L’ECG en tachycardie sera évocateur comme chez l’adulte avec une relation AV 1/1 avec onde P’ dans le QRS responsable d’un aspect pseudo RsR’ en V1 et d’une pseudo onde s dans les dérivations inférieures avec des fréquences entre 160 et 250/min.
Des aspects 2/1 ne sont pas rares chez l’enfant (jusqu’à 15% des cas) (Figure 3). La tolérance est dans la très grande majorité des cas excellente.
Le traitement de la crise sera identique aux tachycardies sur voies accessoires. Le traitement préventif sera le plus souvent pharmacologique avec possible ablation en favorisant l’utilisation de cryothérapie compte tenu de la proximité des voies de conduction et du risque de bloc auriculo-ventriculaire.
Tachycardies focales hisiennes ou « JET » (junctional ectopic tachycardia des anglo-saxons)
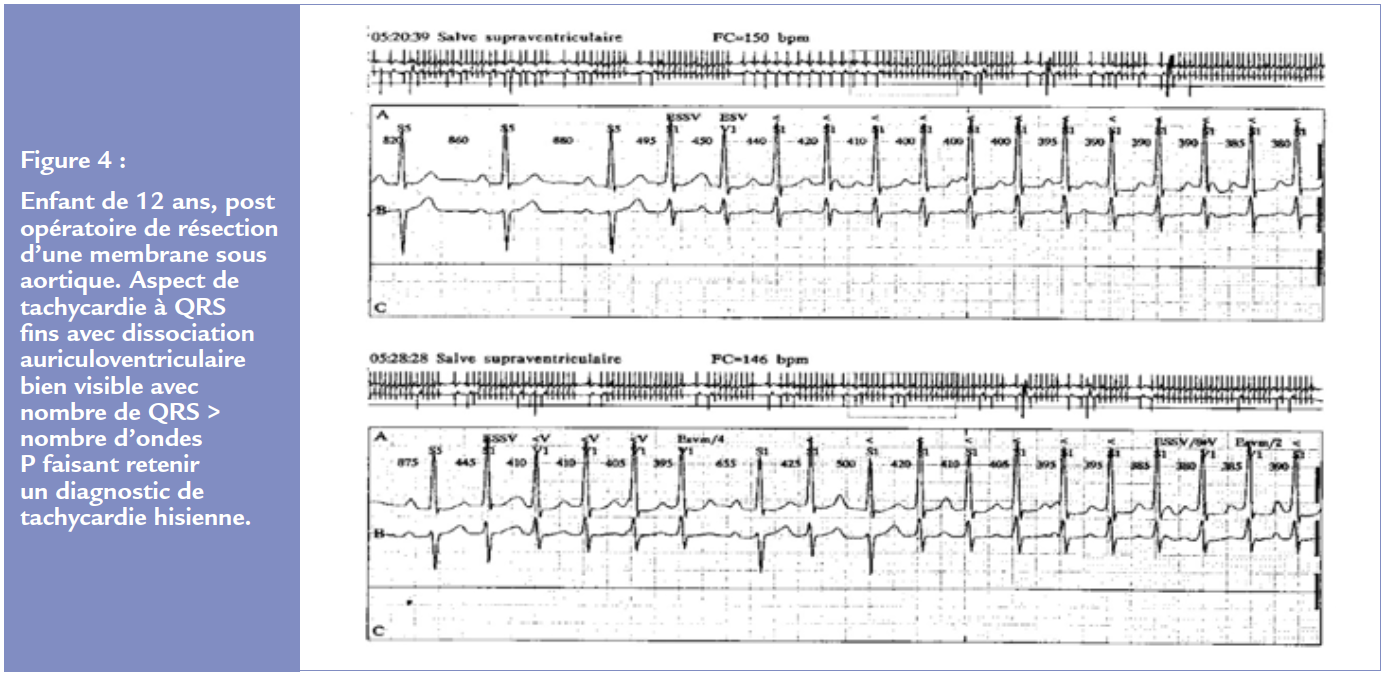
C’est une forme rare et grave de tachycardie jonctionnelle de l’enfant. Le mécanisme est ici focal et automatique proche du faisceau de His. Cette tachycardie est le plus souvent post opératoire transitoire après une chirurgie proche de la zone nodohisienne (valvulopathie aortique, communication interventriculaire notamment). Plus rarement elle peut survenir en période néonatale ou anténatale avec un possible caractère familial. Les fréquences peuvent être très rapides jusqu’à 370/min chez le nouveau-né. La cardiopathie rythmique est alors fréquente et grave avec jusqu’à 4% de mortalité actuellement. L’aspect de l’ECG sera souvent celui d’ une tachycardie à QRS fins avec dissociation AV (le plus souvent plus d’oreillette que de ventricules comme dans une tachycardie ventriculaire, Figure 4). Un traitement ralentisseur sera proposé à base d’amiodarone souvent associée à un bétabloquant, de la flécaïne ou plus rarement de la digoxine. Le traitement est prolongé plusieurs mois à années avec souvent une guérison spontanée. En cas de non contrôle, une ablation pourra être proposée, difficile, associée à un taux élevé de bloc auriculo-ventriculaire définitif.
Les tachycardies atriales focales
Elles sont le plus souvent monofocales, automatiques, issues indifféremment des oreillettes droite ou gauche. Elles sont peu fréquentes (jusqu’à 5% des tachycardies supraventriculaires de l’enfant), le plus souvent chez le petit enfant. Les fréquences sont très variables chez un même patient, avec le plus souvent débuts et fins progressifs des accès. Elles surviennent le plus souvent sur des cardiopathies et sont bien tolérées mais des cardiopathies rythmiques ne sont pas rares. L’aspect ECG est celui d’une onde P non sinusale (parfois de distinction difficile si le foyer est proche du noeud sinusal) avec le plus souvent une conduction 1/1 au ventricule. Les manoeuvres vagales peuvent permettre de démasquer l’activité auriculaire sans arrêter la tachycardie en ralentissant la conduction auriculoventriculaire. La guérison spontanée est fréquente chez l’enfant avant 3 ans (jusqu’à 78%), toujours possible chez l’enfant plus grand jusqu’à la majorité (16%). Le traitement sera pharmacologique pour quelques mois à années avec ablation en cas de mauvaise tolérance ou échec du traitement médical.
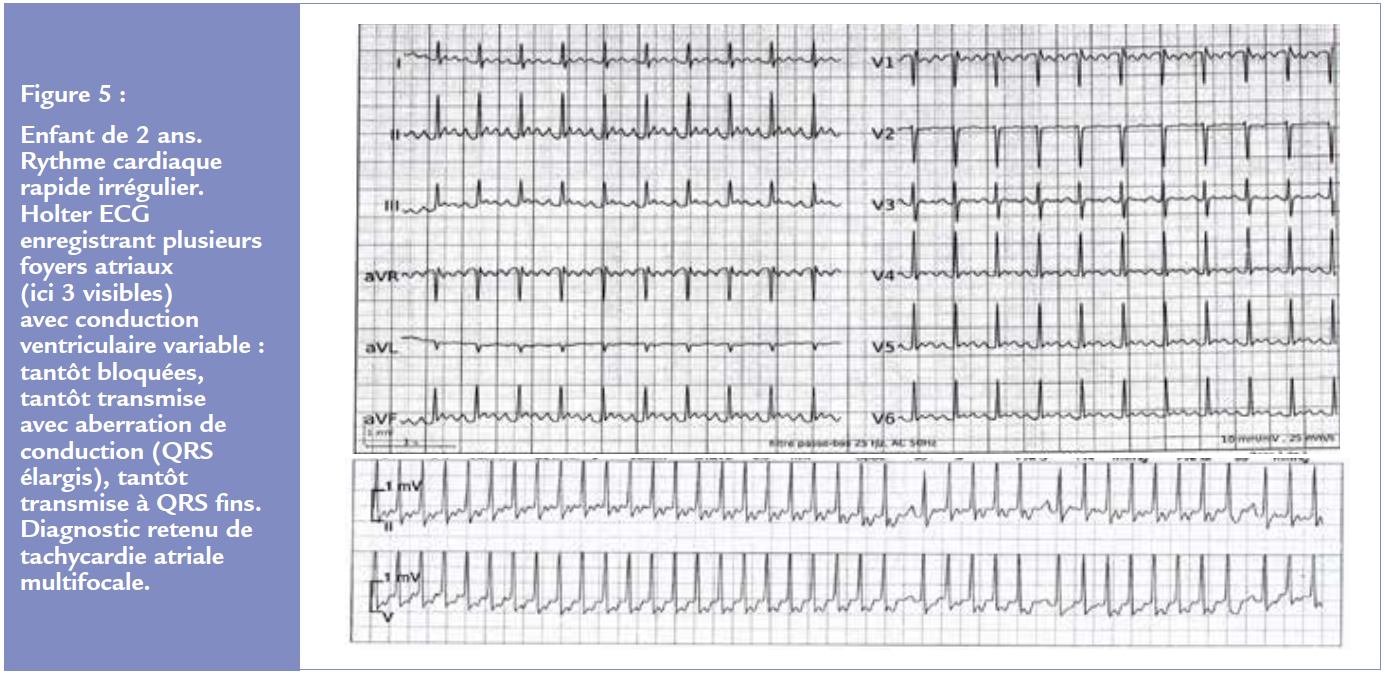
Une forme particulière est la tachycardie multifocale ou chaotique (Figure 5) survenant exclusivement chez le nouveau-né et le nourrisson sans cardiopathie sous-jacente. L’activité atriale est polymorphe avec au moins 3 morphologies différentes d’onde P et une conduction ventriculaire plus ou moins rapides avec de fréquentes aberrations de conduction. La guérison est en général la règle après quelques mois de traitement par amiodarone si nécessaire.
Le flutter auriculaire
Flutter commun sans cardiopathie sous-jacente
Il est majoritairement néonatal, représentant 15% des tachycardies supraventriculaires à cet âge, sans cardiopathie sous-jacente mais possible mauvaise tolérance avec cardiopathie rythmique. L’aspect ECG sera comparable à l’adulte avec un aspect commun, en « toit d’usine » ou « dents de scie » dans les dérivations inférieures. La fréquence atriale sera vers 500/min avec conduction auriculo-ventriculaire variable le plus souvent 2/1. Une réduction rapide est nécessaire le plus souvent par choc électrique (possible stimulation oesophagienne pour certaines équipes). Un traitement anti-arythmique, le plus souvent par amiodarone, sera proposé pour quelques mois seulement. Les récidives, contrairement à l’adulte seront exceptionnelles.
Flutters cicatriciels
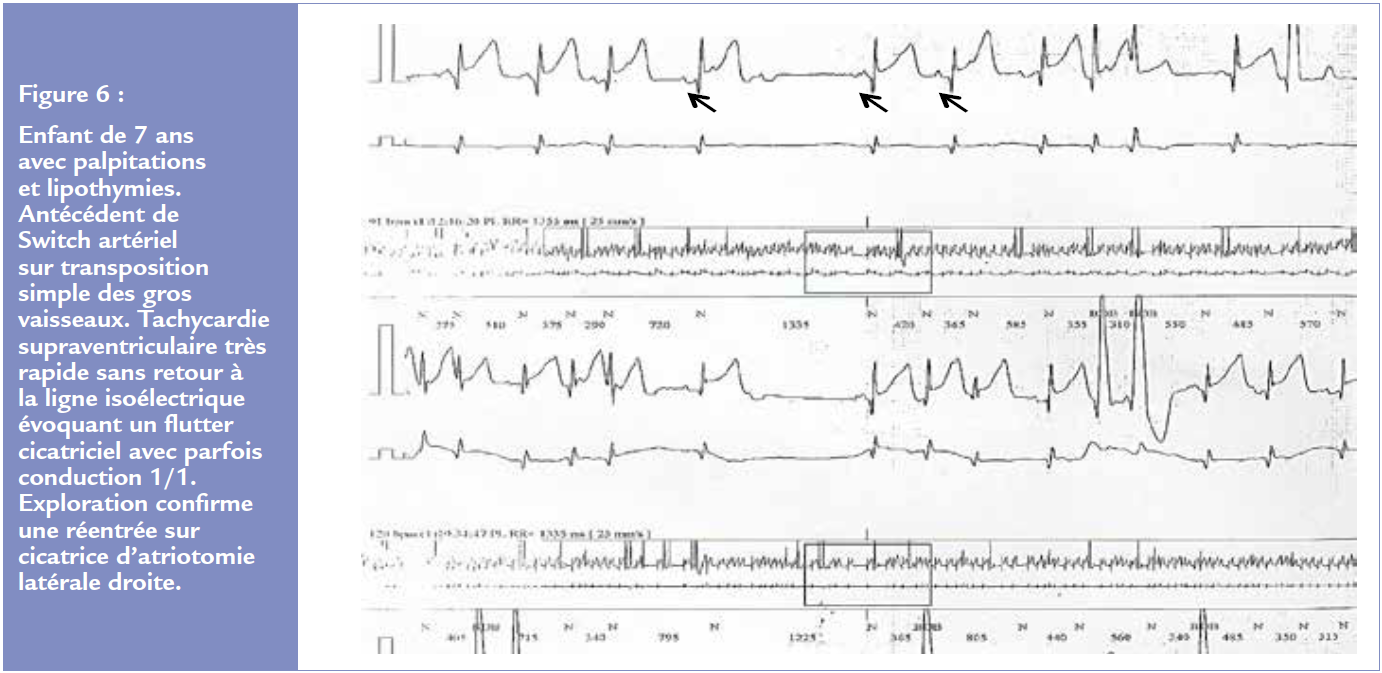
Ils surviennent sur cardiopathie congénitale opérée, rarement avant l’âge de 11-12 ans, le plus souvent à l’âge adulte. Ils sont secondaires aux cicatrices chirurgicales que ce soit des atriotomies ou de simples canulations. L’évolution spontanée est la récidive à plus ou moins long terme. La tolérance est fonction de la cardiopathie sous-jacente et de la fréquence ventriculaire en tachycardie. Des fréquences très rapides avec mauvaise tolérance hémodynamique ne sont pas exceptionnelles (Figure 6). Un traitement par sotalol pourra être proposé mais une approche ablative sera le plus souvent réalisée associée à un taux de succès excellent à moyen terme.
La fibrillation auriculaire
Elle est exceptionnelle chez l’enfant. Elle est le plus souvent associée à des tachycardies jonctionnelles récidivantes chez le grand enfant et régresse après le traitement de celles-ci. Dans les autres cas on recherchera des formes familiales génétiques.
LES TACHYCARDIES VENTRICULAIRES
Elles sont rares chez l’enfant, représentant moins de 2% des tachycardies explorées.
Les tachycardies monomorphes
Tachycardies Infundibulaires
Elles sont le plus souvent issues de l’infundubulum droit, sans cardiopathie sous-jacente. L’ECG enregistre soit des extrasystoles monomorphes isolées ou en salves avec un aspect de retard gauche axe inférieur. Elles sont le plus souvent asymptomatiques et disparaissent à l’effort. Une dysplasie arythmogène du ventricule droit devra être écartée. Le traitement sera pharmacologique par bétabloquants ou flécaïnide en cas symptômes associés, exceptionnellement à type d’ablation.
Tachycardies fasciculaires
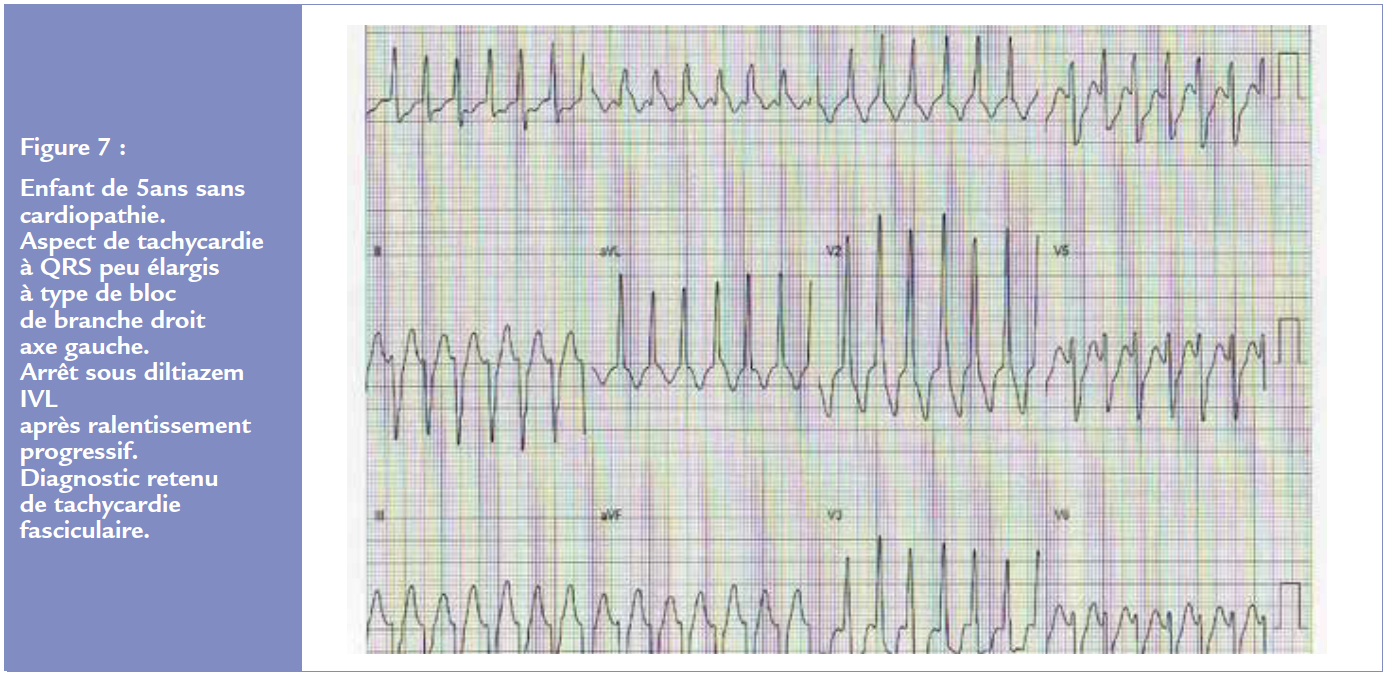
Elles surviennent sur coeur sain et sont le plus souvent bien tolérées voire asymptomatiques. Comme chez l’adulte, le mécanisme est une réentrée empruntant la branche gauche du faisceau de His, le plus souvent sur son fascicule postérieur, plus rarement le fascicule antérieur.
L’aspect est typiquement un QRS élargi avec bloc de branche droit avec axe gauche ou droit (Figure 7). La dissociation auriculo-ventriculaire est parfois absente avec une conduction rétrograde 1/1.
Un traitement par vérapamil (sauf chez les nourrissons) arrêtera le plus souvent la tachycardie avec un ralentissement progressif. La guérison spontanée est exceptionnelle. Un traitement par bétabloquants/vérapamil/amiodarone pourra être proposé au long cours avec approche ablative en cas de récidives/mauvaise tolérance plutôt chez le grand enfant.
Tachycardies cicatricielles
Exceptionnelles chez l’enfant, secondaires à des chirurgies ventriculaires, le plus souvent de la voie droite d’éjection ou du septum interventriculaire (type correction de tétralogie de Fallot).
Le mécanisme est le plus souvent une réentrée avec un risque vital associé à la tolérance et à la cardiopathie. Un défibrillateur pourra être discuté dans ces cas.
Les tachycardies polymorphes
QT longs
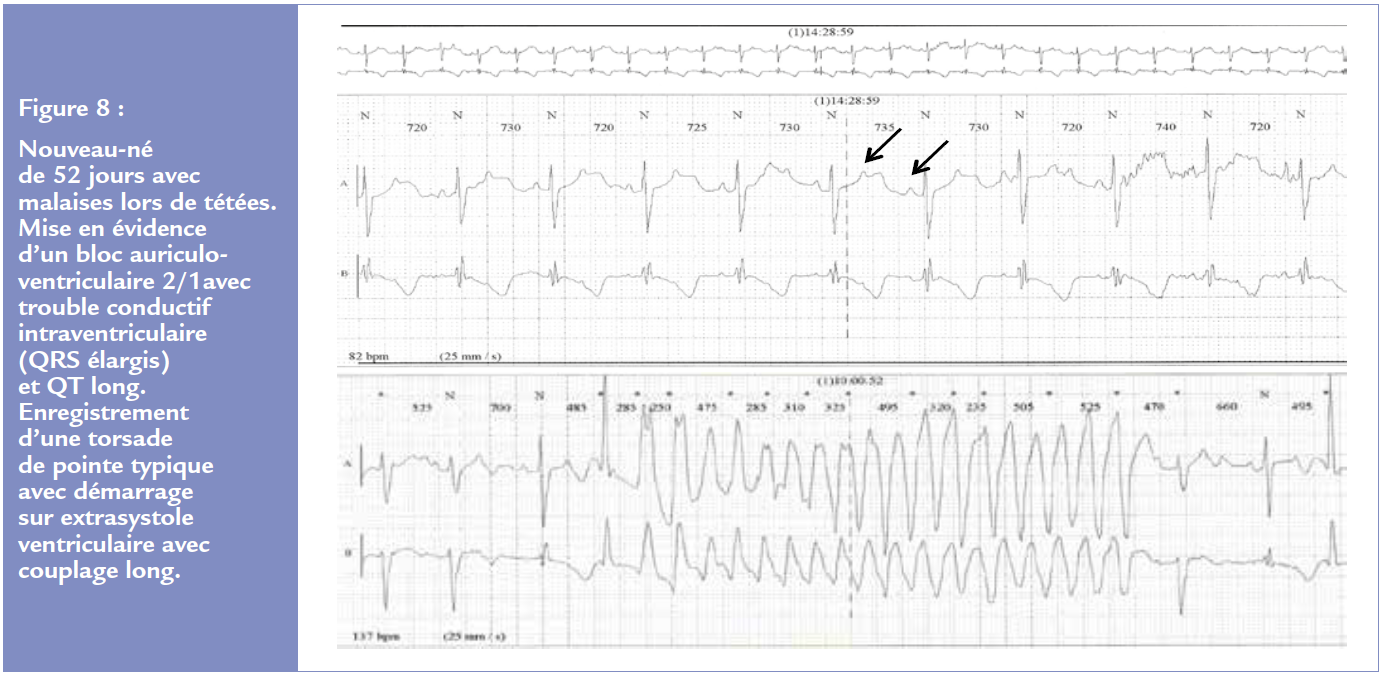
Les QT longs peuvent se révéler en période néonatale voire foetale par des torsades de pointe responsables d’absences/convulsions/syncopes/mort subite chez l’enfant. L’ECG intercritique sera très évocateur avec un intervalle QT allongé (plus de 490 ms chez le nouveau-né) ou un bloc 2/1 associé (en faveur d’un syndrome de QT long de type 2, Figure 8). Un typage génétique sera nécessaire associé à un traitement bétabloqueur par propranolol chez le nouveau-né en 3 prises puis par nadolol en 2 prises dès que possible. Une stimulation cardiaque définitive voire une sympathectomie thoracique pourra être proposée. Un défibrillateur pourra être discuté dans les cas les plus graves.
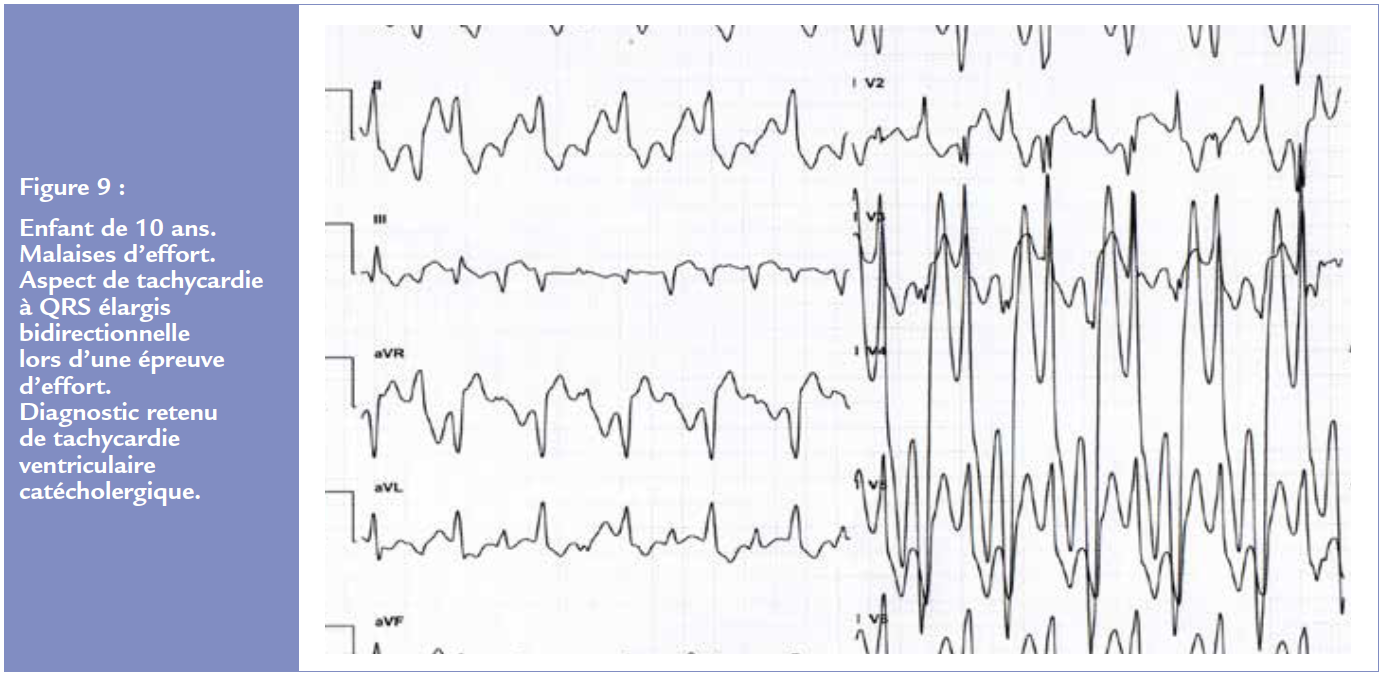
Tachycardies ventriculaires catécholergiques
Ce trouble électrique primaire, dû à un trouble de l’homéostasie calcique du réticulum sarcoplasmique, est rare (1/10 000) mais potentiellement grave avec morts subites associées. Il survient sans prédominance de sexe, le plus souvent après 5 ans et avant 20 ans. Des épisodes de syncopes ou d’absences lors d’efforts physiques ou émotions sont typiquement retrouvés. Un diagnostic d’épilepsie peut parfois être porté à tort. L’ECG ou le holter ECG sont typiques lors des efforts avec apparition lors de l’augmentation de la fréquence cardiaque d’ESV souvent polymorphes puis d’une tachycardie ventriculaire bidirectionnelle (on rappellera que cet aspect de tachycardie ventriculaire est aussi rencontré dans l’intoxication digitalique) (Figure 9). La poursuite de l’effort peut se solder par une fibrillation ventriculaire. Un traitement bétabloquant par nadolol en 2 prises, à forte dose (jusqu’à 1.8 mg/kg) sera nécessaire, parfois associé à de la flécaïne voire à une sympathectomie thoracique avec une grande efficacité. Un défibrillateur, d’efficacité débattue sur cette pathologie, sera exceptionnellement retenu.
Syndrome de Brugada
Les symptômes associés à cette anomalie électrique sont rares chez l’enfant (100 fois inférieurs à l’adulte). Les critères ECG diagnostiques sont identiques à ceux de l’adulte à savoir un sus-décalage du segment ST descendant (« coved-type » ou type 1) de plus de 2 mm dans au moins une dérivation précordiale droite. Les troubles rythmiques auriculaires sont plus fréquents chez l’enfant à type de dysfonction sinusale, salves de tachycardies atriales, flutters voire fibrillation auriculaire. Ils doivent faire penser au syndrome de Brugada en cas d’ECG de repos normal. Un test à l’ajmaline pour démasquer un aspect de type 1 pourra être proposé, plutôt vers la puberté afin d’éviter de potentiels faux négatifs. Il sera toujours réalisé dans un environnement pouvant prendre en charge un évènement rythmique sévère potentiellement induit par le test. La réalisation d’un ECG chez les parents pourra parfois orienter le diagnostic avant. Les troubles rythmiques ventriculaires seront exceptionnels, le plus souvent à l’occasion d’un épisode fébrile. L’exceptionnelle mort subite du nourrisson imputée à ce syndrome dans 10 à 15% des cas actuellement rapportés. La prise en charge sera le plus souvent une simple surveillance avec liste des traitements contre-indiqués et traitement antipyrétique de tout épisode fébrile. En cas de symptômes un traitement par hydroquinidine et/ou un défibrillateur seront discutés, chacun associés à une morbi-mortalité non négligeable chez l’enfant.
Nicolas Combes, François Heitz, Miarisoa Ratsimandresy, Jean-François Quedreux, Olivier Vahdat, Pascal Chambran
Pôle de Cardiologie Pédiatrique et Congénitale Adulte, Clinique Pasteur, Toulouse
n.combes@clinique -pasteur.com
L’auteur déclare ne pas avoir de liens d’intérêt.
REFERENCES
– Brugada J, Blom N, Sarquelle-Brugada J et al. Pharmacological and non-pharmacological therapy for arrhythmias in the paediatric population: EHRA and AEPC-Arrhythmia Working Group joint consensus
statement. Europace 2013;15:1337-1382.
– Collins KK, Van Hare GF, Kertesz NJ et al. Pediatric nonpost-operative junctional ectopic tachycardia. Medical management and interventional therapies. J Am Coll Cardiol 2009;53:690-697.
– Roberts-Thomson K, Kistler PM and Kalman JM. Focal atrial tachycardia I: Clinical features, diagnosis, mechanisms and anatomical location. Pacing and Clin Electrophysiol 2006;29:643-652.
– Leenhardt A, Denjoy I and Guicheney P. Catecholaminergic polymorphic ventricular tachycardia. Circulation 2013;5:1044-1052.
– Probst V, Denjoy I, Meregalli P et al. Clinical aspcets and prognosis of Brugada syndrome in children. Circualtion 2007;115:2042-2048.
